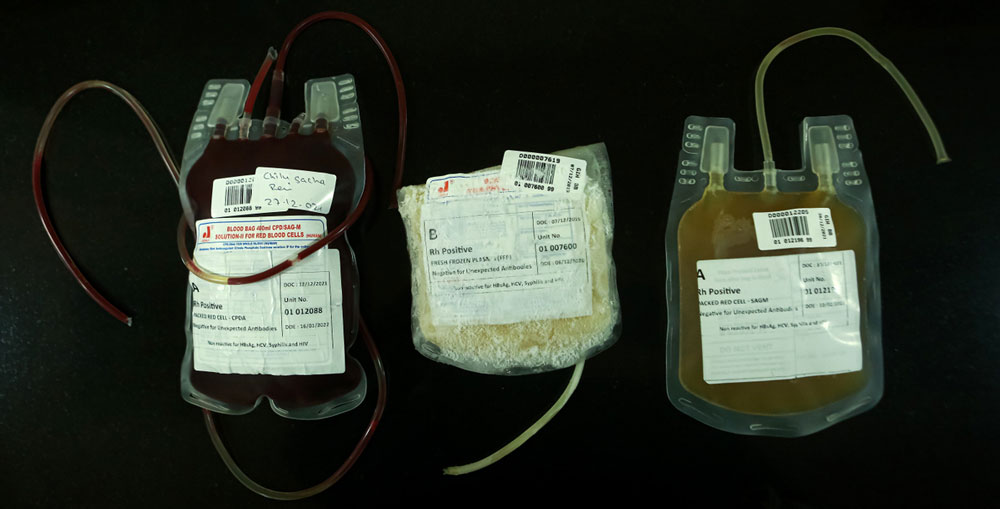
रगतमा ‘अपराध’

रगतको सङ्कलन, भण्डारण, प्रशोधन र वितरणमा मापदण्ड पालना नगरिंदा एवं नियमन नहुँदा यति संवेदनशील क्षेत्रमा अस्तव्यस्तता मात्र झाँगिएको छैन, बिरामीको जीवनमै खेलबाड भइरहेको छ ।
शरीरमा रगतको कमी हुने थालासेमिया रोग लागेपछि सातामा दुई पटक रगत चढाउँदै आएकी काठमाडौंकी २५ वर्षीया सवितालाई (परिवर्तित नाम) तीन वर्षअघि हेपाटाइटिस सीको सङ्क्रमण देखियो। उनलाई जाँच गर्दै आएका चिकित्सकका अनुसार, ‘चढाइएको रगतबाटै सङ्क्रमण’ भएको थियो। त्यसपछि स्वास्थ्यमा अन्य समस्या देखिन थाले। रु.एक लाख खर्चेर १२ साता औषधि खाएपछि बल्ल उनलाई निको भयो। “ब्लड ब्याङ्कहरूले रगत सङ्कलन गर्दा सरुवा रोगको राम्ररी परीक्षण गरेको भए मैले समस्या भोग्नुपर्ने थिएन,” सविता भन्छिन्।
थालासेमियाकै कारण नियमित रगत चढाउनुपर्ने सोमनाथ (परिवर्तित नाम)का छोरालाई पनि आठ वर्षअघि यस्तै समस्या देखिएको थियो। जन्मिएको १५ महीनादेखि नियमित रगत चढाउनुपरेको उनलाई हेपाटाइटिस सी भएपछि औषधोपचार गर्न पाँच वर्ष कुर्नुपर्यो। सोमनाथका अनुसार, नेपालमा त्यस वेला उपलब्ध औषधिले हेपाटाइटिस सी निको हुने/नहुने सम्भावना उत्तिकै भएकाले जोखिम लिएनन्। त्यति वेला हेपाटाइटिस सीको ‘विश्वसनीय औषधि’ अमेरिकामा मात्र थियो, उक्त औषधि पाँच वर्षपछि भारतमा उपलब्ध भयो। “ब्लड ब्याङ्कले रगतको गुणस्तर कायम गर्न नसक्दा नयाँ दिल्ली गएर भारु. ५० हजारमा औषधि गराउनुपर्यो,” उनी सुनाउँछन्।
माथिका घटना बिरामीलाई चढाइएको रगतको गडबडीले असर गरेका उदाहरण मात्र हुन्। तोकिएको मापदण्ड पालना नगरी रगत सङ्कलन, भण्डारण, प्रशोधन र वितरण गरिंदा अत्यन्तै जटिल अवस्थामा रहेका बिरामीलाई चढाइने रगतमा गडबडी भएर गम्भीर स्वास्थ्य समस्या निम्तिने मात्र होइन, ज्यान जाने क्रम बढ्दो छ। तर, यसबारे राज्यले नियमन नगर्दा रगत सम्बन्धी गडबडीले हुने अकाल मृत्यु तथा सङ्क्रमण र सरुवा रोग (एचआईभी, हेपाटाइटिस बी, हेपाटाइटिस सी, सिफिलिस) सरेका घटना बाहिर आउन सकेका छैनन्।
चिकित्सकहरूका अनुसार, पहिलो सङ्क्रमण र उक्त सङ्क्रमणको उपस्थिति देखिन लाग्ने अवधिलाई ‘विन्डो पिरियड’ भनिन्छ। यो अवधिमा रगतको सामान्य परीक्षण र लक्षणका आधारमा सङ्क्रमण पहिचान हुँदैन। तर, नेपालका रक्तसञ्चार केन्द्रहरू रगत सङ्कलन गर्दा र्यापिड डायग्नोस्टिक किट (प्राथमिक जाँच)मा मात्र भर पर्छन्, जसका कारण विन्डो पिरियडका रक्तदाताबाट एचआईभी, हेपाटाइटिस लगायत सङ्क्रमणको जोखिम रहने चिकित्सकहरू बताउँछन्।
माघ २०७६ मा काठमाडौंको एक अस्पतालमा उपचाररत एक बिरामीलाई ‘ए पोजेटिभ’ रक्त समूहको रगत चढाएपछि स्वास्थ्यमा समस्या देखियो। रगतमा गडबडी भएको आशङ्का गर्दै ब्लड ट्रान्सफ्युजन विशेषज्ञ डा. विपिन नेपालकहाँ पठाइयो। डा. नेपालले उक्त रगत ‘ए विक डी’ रक्त समूहको भएको पत्ता लगाए। उक्त रगत ‘ए पोजेटिभ’ रक्त समूहको बिरामीलाई दिनै मिल्दैनथ्यो।
फागुन २०७७ मा काठमाडौंको अर्को अस्पतालमा ‘एबी पोजेटिभ’ रक्त समूहको रगत चढाउँदा बिरामीमा उस्तै समस्या देखिएपछि रगत जाँच गर्न डा. नेपालकहाँ पठाइयो। उनले उक्त रगत ‘एबी’ रक्त समूहका बिरामीलाई चढाउन नमिल्ने ‘ओ पोजेटिभ’ भएको पत्ता लगाए।
गत ३० वैशाखमा काठमाडौंका पाँचवर्षे बालकलाई एनिमिया रोग लागेर ‘एबी’ समूहको रगत लगातार चढाइयो। तर, स्वास्थ्यमा सुधार आउनुको सट्टा झन् बिग्रियो। उक्त घटनामा पनि बालकको रक्त समूह ‘ओ’ भएको डा. नेपालले पत्ता लगाए।
काठमाडौंको टोखास्थित ग्रान्डी अन्तर्राष्ट्रिय अस्पतालमा कार्यरत डा. नेपाल नेपालमा कार्यरत एक्ला ‘ब्लड ट्रान्सफ्युजन’ विशेषज्ञ भएकाले रगत सम्बन्धी गडबडी आशङ्का गरिएका घटना उनीकहाँ पुग्छन्। रगतमा खराबी भए/नभएको रिपोर्ट दिएर पठाउने उनलाई बिरामीको अवस्था के भयो भन्ने जानकारी हुँदैन। “रगतको खराबीले बिरामीमा गम्भीर असर परेको र मृत्यु भएका घटनाहरू धेरै हुन सक्छन्, तर रगतको विषयमा धेरैलाई थाहा नभएकाले बिरामीलाई केही भइहाले पनि उजुरी नै पर्दैन,” उनी भन्छन्।
 काठमाडौंमा भएको एक रक्तदान कार्यक्रममा रक्तदाताबाट रगत निकालिंदै । तस्वीरहरू: अमित मचामसी
काठमाडौंमा भएको एक रक्तदान कार्यक्रममा रक्तदाताबाट रगत निकालिंदै । तस्वीरहरू: अमित मचामसी
अधिकांश निजी अस्पतालमा रगत चढाएको बिरामीलाई समस्या देखिए मात्र रगतबारे निर्क्यौल गर्न डा. नेपाललाई ‘केस हिस्ट्री’ दिइन्छ। यसैले आफूकहाँ आउने ‘केस’ का तुलनामा रगत सम्बन्धी समस्या भएका धेरै घटना हुन सक्ने उनको भनाइ छ।
नेपाल रेडक्रस सोसाइटीका अनुसार, नेपालमा वार्षिक करीब तीन लाख पाँच हजार ‘ब्लड ट्रान्सफ्युजन’ गरिन्छ। ब्लड ट्रान्सफ्युजन गर्दा करीब एकदेखि तीन प्रतिशतमा समस्या (एड्भर्स इफेक्ट) देखिएको विभिन्न अनुसन्धानको निष्कर्ष छ।
राष्ट्रिय रक्तसञ्चार ब्यूरोले सन् २०१७ मा बनाएको ‘नेशनल हेमोभिजिलेन्स गाइडलाइन’ अनुसार, देशभरका रक्तसञ्चार केन्द्रले रगत दिने/लिनेलाई असर गरे या कुनै रगतको युनिट शङ्कास्पद भए विस्तृत विवरण सहित रक्तसञ्चार समितिमा बुझाउनुपर्छ। ब्यूरोको प्रतिवेदन अनुसार, सन् २०१८ मा एक हजार १२ वटा ब्लड ट्रान्सफ्युजनको अनुगमन गर्दा १३२ जना (१३ प्रतिशत)मा र २०१९ मा एक हजार ५६१ मध्ये १७२ जना (११ प्रतिशत)मा ‘एड्भर्स इफेक्ट’ देखिएको थियो।
तथ्याङ्क बाहिर क्षति
काठमाडौंका एक अस्पतालका एक बिरामीलाई ‘ए पोजेटिभ’ रगत चढाएपछि स्वास्थ्यमा समस्या देखियो। डा. नेपालकहाँ आइपुगेका ती बिरामीमा रगतको भित्री एन्टिबडी फरक भएको पत्ता लाग्यो। भारत, पाकिस्तान जस्ता दक्षिणएशियाली मुलुकका अनुसन्धानले सङ्कलित रगतमा पाँच प्रतिशतसम्म ‘एबीओ’ र ‘आर एच’ भन्दा अरू एन्टिबडी पनि देखिन्छ भनेका छन्। तर, नेपालका अधिकांश रक्तसञ्चार केन्द्रले यी दुई बाहेकका एन्टिबडी पहिचान नगर्ने भएकाले त्यसबाट कतिलाई रोग स¥यो, कति जना अङ्गभङ्ग भए वा मृत्यु भयो भन्ने लेखाजोखा नै छैन।
फागुन २०७६ मा काठमाडौंस्थित शहीद गंगालाल राष्ट्रिय हृदय केन्द्रमा सर्लाहीकी पाँच वर्षीया आकृति साहलाई मुटुको शल्यक्रिया गर्ने क्रममा ‘ओ पोजेटिभ’ रगत चढाउनुपर्नेमा ‘ए पोजेटिभ’ दिएर मृत्यु भएको भन्दै नेपाल मेडिकल काउन्सिलमा उजुरी पर्यो। काउन्सिलको छानबिनले गलत रगत चढाएर बिरामीको मृत्यु भएको र उक्त घटनामा प्रयोगशालाले बालिकाको रक्त समूह अर्कै लेख्दा गडबडी भएको निष्कर्ष निकाल्यो। तर, अधिकांश घटनामा रगत सङ्कलनपछि रक्त समूह विभाजन गर्ने क्रममा नै गम्भीर त्रुटि हुने भएकाले ‘खराब रगत’ चढाइएकोबारे बिरामी पक्ष र चिकित्सकलाई थाहा नहुने चिकित्सकहरू बताउँछन्।
हालसम्म रगतको खराबीबारे काउन्सिलमा उजुरी परेको यही नै एक मात्र घटना हो। तर, विगतमा यस्ता दुई वटा घटना सार्वजनिक भएको नेपाल रेडक्रस सोसाइटी केन्द्रीय रक्तसञ्चार केन्द्रकी पूर्व निर्देशक डा. मनिता राजकर्णिकार बताउँछिन्। हाल रेडक्रसको स्वास्थ्य सेवा विभागमा निर्देशकका रूपमा कार्यरत उनका अनुसार, २०४२ सालमा उपचार गराउँदा रगत लिएका एक बिरामीमा एचआईभी देखिएको थियो। त्यस्तै, २०६० सालमा पोखराको मणिपाल अस्पतालमा एक बालिकामा पनि रगत लिंदा एचआईभी देखिएको घटना सार्वजनिक भएको थियो।
रगत सङ्कलन गर्दा राम्रोसँग जाँच नगरेकाले रगत दिने व्यक्तिमा भएको सङ्क्रमण उनीहरूमा सरेको डा. राजकर्णिकार बताउँछिन्। उनी भन्छिन्, “रक्तसञ्चार केन्द्रहरूमा रगत सङ्कलन, भण्डारण र ट्रान्सफ्युजन कसरी भइरहेको छ भनेर राज्यले अनुगमन नगर्दा यस्ता घटनाहरू भइरहेका छन्।”
 ग्रान्डी अन्तर्राष्ट्रिय अस्पतालको रक्तसञ्चार केन्द्रमा रगत परीक्षण गरिंदै ।
ग्रान्डी अन्तर्राष्ट्रिय अस्पतालको रक्तसञ्चार केन्द्रमा रगत परीक्षण गरिंदै ।
सरकारले रक्तसञ्चार केन्द्रमा गुणस्तर कायम गर्न दर्ता, नियमन, अनुगमन, कारबाहीको अधिकार राष्ट्रिय जनस्वास्थ्य प्रयोगशाला (एनपीएचएल) अन्तर्गतको केन्द्रीय रक्तसञ्चार ब्यूरोलाई दिएको छ। ब्यूरोले नेपाल रेडक्रस सोसाइटीसँग समन्वय गरेर उक्त काम गर्छ। एनपीएचएलकी निर्देशक रुणा झा भने रगतको खराबी भएर समस्या भएको अहिलेसम्म सुन्नमै नआएको बताउँछिन्। “रगतको खराबी भए मानिसको मृत्यु भइहाल्छ। त्यसरी मानिस मर्यो भनेर हामीलाई कसैले उजुरी गरेको छैन,” उनी भन्छिन्। चिकित्सकहरू भने जटिल अवस्थामा बिरामीलाई रगत दिइने भएकाले रगतकै खराबीले मृत्यु भए पनि यस विषयमा बिरामी पक्षलाई थाहा नहुँदा घटनाहरू बाहिर नआएको बताउँछन्।
पालना हुँदैन मापदण्ड
रक्तसञ्चार सेवा सञ्चालनको मापदण्ड २०७६ अनुसार, रक्तसञ्चार सेवा ट्रान्सफ्युजन मेडिसिनमा तालीमप्राप्त स्वास्थ्य व्यवसायीको निगरानीमा सञ्चालन हुने उल्लेख छ। तर, देशभरका ११७ वटा ब्लड ब्याङ्कमध्ये ग्रान्डी अस्पताल बाहेक कतै पनि ब्लड ट्रान्सफ्युजन मेडिसिन पढेका विशेषज्ञ छैनन्।
मापदण्डमा नै ट्रान्सफ्युजन मेडिसिनको विशेषज्ञलाई प्राथमिकतामा नराखी यस सम्बन्धी तालीमप्राप्त प्राविधिक मात्रै उल्लेख गरिएका कारण देशका अधिकांश रक्तसञ्चार केन्द्रमा दक्ष जनशक्ति नभएको डा. नेपाल बताउँछन्। “मापदण्डमा ट्रान्सफ्युजन मेडिसिनका प्राविधिक मात्रै लेखिएकाले सामान्य तालीम लिएका जनशक्तिले काम चलाउने गरिएको छ,” उनी भन्छन्।
त्रिभुवन विश्वविद्यालय माइक्रोबायोलोजी विभागका प्रमुख प्रा.डा. प्रकाश घिमिरे पनि अधिकांश रक्तसञ्चार केन्द्रमा रहेको जनशक्ति ब्लड ट्रान्सफ्युजन गर्न योग्य नरहेको बताउँछन्। “ट्रान्सफ्युजन मेडिसिनका विज्ञ नभए पनि ब्लड ट्रान्सफ्युजन गर्न लामो समय तालीम लिएका माइक्रोबायोलोजिस्ट, हेमाटोलोजिस्ट वा इन्टरनल मेडिसिनको चिकित्सक राख्नुपर्छ, तर त्यसो गरिएको पाइँदैन,” उनी भन्छन्।
रगत सङ्कलन गरेपछि रगतमा कुनै रोगको सङ्क्रमण छ कि छैन भनेर विकसित देशहरूमा न्युक्लिक एसिड एम्प्लिफिकेशन (नाट) प्रविधिबाट परीक्षण गरिन्छ। तर, नेपालका रक्तसञ्चार केन्द्रहरूमा यो प्रविधि भित्रिएकै छैन।
रक्तसञ्चार सेवा सञ्चालनको मापदण्ड २०७६ मा रगत सङ्कलन गर्दा सम्पूर्ण सङ्कलित रक्त एकाइमा इक्लिया, इलाइजा, र्यापिड वा अन्य मान्यताप्राप्त विधिबाट परीक्षण गर्नुपर्ने भनिएको छ। नेपालका अधिकांश ठाउँमा र्यापिड डायग्नोस्टिक टेस्ट (आरडीटी) किट प्रयोग गरिन्छ। जबकि, योभन्दा इक्लिया र इलाइजा विधि गुणस्तरीय मानिने नेपाल रेडक्रस सोसाइटी केन्द्रीय रक्तसञ्चार केन्द्रका निर्देशक दिव्यराज पौडेल बताउँछन्।
आरडीटी किटले रगत दिने मानिसमा कुनै रोगको एन्टीबडी भए/नभएको मात्र देखाउँछ, हालसालै (विन्डो पिरियड) कुनै सरुवा रोग सङ्क्रमण भए पनि पहिचान गर्दैन। विश्व स्वास्थ्य सङ्गठन (डब्लुएचओ)ले आकस्मिक अवस्थामा बाहेक यो किट प्रयोग नगर्न सुझाव दिए पनि नेपालमा भने मापदण्डमै उल्लेख गरेर यसको प्रयोग हुँदै आएको छ। जसका कारण कतिपय अवस्थामा खराब रगत पनि वितरण भइरहेको विज्ञहरू बताउँछन्।
डा. राजकर्णिकारका अनुसार, ‘नाट’ प्रविधिबाट परीक्षण गर्दा रु.५ हजार र इक्लियाबाट १४ सय पर्छ भने आरडीटी सबैभन्दा सस्तो (५/६ सय) पर्ने भएकाले यही किट प्रयोग गरिएको हो। “गुणस्तरीय प्रविधि हेर्नुभन्दा खर्च थोरै गर्ने हिसाबले कम गुणस्तरको किट प्रयोग भइरहेको छ,” उनी भन्छिन्।
रक्तसञ्चार सेवा सञ्चालनको मापदण्डमा रक्तदाताको छनोट गर्दा चिकित्सा इतिहास, शरीरको तौल, तापक्रम, रक्तचाप, त्यो साताको आसपास औषधि खाए/नखाएको लगायत जानकारी लिएर मात्रै रगत सङ्कलन गर्नुपर्ने उल्लेख छ। तर, अधिकांश रक्तसञ्चार केन्द्रमा मौखिक सोधपुछ मात्रै गरेर रगत लिइने भएकाले असुरक्षित रगत सङ्कलन हुन सक्ने केन्द्रीय रक्तसञ्चार केन्द्रका निर्देशक पौडेल बताउँछन्। यस्तै, रक्तदाता छनोट मापदण्डमा हेमोग्लोबिन १२.० ग्राम प्रति डेसिमिटरभन्दा कम हुन नहुने उल्लेख छ। हेमोग्लोबिन कम भएका व्यक्तिले रगत दिंदा रक्तदाताको स्वास्थ्यमा सामान्यदेखि गम्भीर समस्या पर्न सक्छ। तर, प्रविधि र जनशक्तिको सीमितता तथा महँगो शुल्कका कारण हेमोग्लोबिन परीक्षण विनै रगत सङ्कलन गरिरहेको पौडेल बताउँछन्।
 विकसित देशमा रक्त समूह छुट्याउन र ‘क्रस म्याच भेरिफिकेशन’ गर्न आधुनिक प्रविधि प्रयोग गरिन्छ। नेपालमा भने ‘स्लाइड’ र ‘ट्युब’ जस्ता परम्परागत प्रविधिमा मात्र भर पर्नुपरेको छ। ‘ब्लड ट्रान्सफ्युजन’ विशेषज्ञ डा. नेपालका अनुसार, ‘फरवार्ड’ र ‘रिभर्स’ दुवै विधिबाट रक्त समूह छुट्याउनुपर्नेमा यहाँ अधिकांश ठाउँमा यी विधि प्रयोग नगरिंदा रक्त समूह पहिचानमा गडबडी र रगत दिंदा समस्याहरू देखिने गरेका हुन्।
विकसित देशमा रक्त समूह छुट्याउन र ‘क्रस म्याच भेरिफिकेशन’ गर्न आधुनिक प्रविधि प्रयोग गरिन्छ। नेपालमा भने ‘स्लाइड’ र ‘ट्युब’ जस्ता परम्परागत प्रविधिमा मात्र भर पर्नुपरेको छ। ‘ब्लड ट्रान्सफ्युजन’ विशेषज्ञ डा. नेपालका अनुसार, ‘फरवार्ड’ र ‘रिभर्स’ दुवै विधिबाट रक्त समूह छुट्याउनुपर्नेमा यहाँ अधिकांश ठाउँमा यी विधि प्रयोग नगरिंदा रक्त समूह पहिचानमा गडबडी र रगत दिंदा समस्याहरू देखिने गरेका हुन्।
नेपाल थालासेमिया सोसाइटीले काठमाडौं कालिकास्थानमा थालासेमियाका १७५ जनाभन्दा बढी बिरामीका लागि नियमित रगत चढाउने क्लिनिक चलाएको छ। त्यहाँ आफ्नो छोरालाई नियमित रगत चढाइरहेका सोमनाथका अनुसार, थालासेमियाका बिरामीलाई छुट्टै रक्त तत्त्व चाहिए पनि रक्तसञ्चार केन्द्रहरूले ‘होल ब्लड’ दिन्छन्। जसले गर्दा रगत चढाउँदा कामज्वरो आउने, शरीरमा डाबर निस्किने जस्ता समस्या देखिन्छन्। “कहिलेकाहीं त रगत चढाउँदा चढाउँदै प्याकेटमै जम्छ,” रौनियार भन्छन्।
रगत सङ्कलन र भण्डारणमा मापदण्ड पालना नहुँदा यस्ता समस्या आउने माइक्रोबायोलोजिस्ट प्रा.डा. घिमिरे बताउँछन्। उनका अनुसार, फरक फरक रक्ततŒवलाई फरक तापक्रममा भण्डारण गर्नुपर्ने हुन्छ। त्यसो नगर्दा रगतमा खराबी आई बिरामीलाई समस्या पर्न सक्छ। त्यस्तै, मापदण्डमा प्लाज्मालाई माइनस २० डिग्रीभन्दा कम र प्लेटलेट्सलाई २० देखि २४ डिग्री तापक्रममा भण्डारण गर्नुपर्ने उल्लेख छ। तर, अधिकांश ठाउँमा प्लेटलेट्स, प्याक्ड सेल, होल ब्लड र प्लाज्मालाई मापदण्ड अनुसार राखिँदैन।
जनस्वास्थ्य सेवा नियमावली, २०७७ ले स्वास्थ्य सेवाको विशिष्टीकृत सेवाको सूचीमा ‘ट्रान्सफ्युजन मेडिसिन एन्ड सेल थेरापी’ लाई पनि समेटेको छ। स्वास्थ्य तथा जनसङ्ख्या मन्त्रालयको स्वास्थ्यकर्मीको दरबन्दीमा भने ‘ब्लड ट्रान्सफ्युजन मेडिसिन’ का विज्ञलाई समेटिएको छैन।
जनस्वास्थ्य सेवा नियमावली २०७७ का अनुसार, २५ बेडभन्दा माथिका अस्पतालमा रक्तसञ्चार सेवा हुनुपर्ने उल्लेख छ। तर, देशका ठूला अस्पतालले समेत बिरामीलाई रगत आवश्यक पर्दा अन्य रक्तसञ्चार केन्द्रमा दौडाउने गरेका छन्। स्वास्थ्य संस्था सञ्चालन मापदण्ड, २०७७ ले रक्तसञ्चार केन्द्रलाई पाँच तहमा वर्गीकरण गरेको छ। ‘ए’ र ‘बी’ वर्गका रक्तसञ्चार केन्द्रमा ट्रान्सफ्युजन मेडिसिनमा एमडी गरेको कम्तीमा एक जनशक्ति चाहिने उल्लेख छ। अथवा, हेमाटोलोजी, प्याथोलोजी वा इन्टरनल मेडिसिनमा एमडी गरेको र पाँच वर्ष ब्लड ट्रान्सफ्युजनमा कार्य अनुभव भएको जनशक्तिले पनि रक्तसञ्चार सेवा दिन सक्छ। त्यस्तै, एमबीबीएस गरेको जनशक्ति छ भने ट्रान्सफ्युजन मेडिसिनमा १० वर्षको अनुभव हुनुपर्ने उल्लेख छ।
ठूला अस्पताल र रक्तसञ्चार केन्द्र समेत मापदण्ड पालना नगरी सञ्चालन भएको प्रा.डा. घिमिरे बताउँछन्। “केन्द्रीय रक्तसञ्चार ब्यूरोले अनुगमन र नियमन नगर्दा यस्तो भएको हो,” उनी भन्छन्।
एनपीएचएलकी निर्देशक रुणा झा भने ब्यूरोले रक्तसञ्चार केन्द्रहरू मापदण्ड अनुसार चले/नचलेको हेरिरहेको तर गम्भीर समस्या नदेखिएको बताउँछिन्। “वर्षमा यति पटक अनुगमन गर्ने भन्ने नीति त छैन, तर उजुरी भए अनुगमन गर्छौं,” उनी भन्छिन्, “अनुगमनमा गम्भीर घटना भएको जानकारी छैन।”
एनपीएचएलका सूचना अधिकृत राजेश गुप्ताका अनुसार, ब्यूरोले हालसम्म कुनै पनि रक्तसञ्चार केन्द्रलाई ‘ए’, ‘बी’ लगायत वर्गमा छुट्याएको छैन। “अहिले हामी रक्तसञ्चार केन्द्रहरूको तथ्याङ्क व्यवस्थापनमा लागिरहेका छौं, पूर्वाधार र जनशक्ति हेर्दा अधिकांश रक्तसञ्चार केन्द्र ‘बी’ वर्गभन्दा तलै होलान्,” गुप्ता भन्छन्।
प्रा.डा. घिमिरेका अनुसार, जनशक्तिदेखि उपकरण र प्रविधि हेर्दा रेडक्रसको केन्द्रीय रक्तसञ्चार केन्द्र नै ‘ए’ वर्गमा पर्दैन। केन्द्रका निर्देशक दिव्यराज पौडेल नै प्राविधिक विषयका विज्ञ होइनन्। तर, निर्देशकले व्यवस्थापनतिर हेर्ने भएकाले प्राविधिक नै हुनुपर्छ भन्ने अनिवार्य नभएको पौडेलको तर्क छ।
स्वास्थ्य तथा जनसङ्ख्या मन्त्रालयका सचिव डा. रोशन पोखरेल रक्तसञ्चार केन्द्र सम्बन्धी सम्पूर्ण अधिकार एनपीएचएललाई दिएकाले यस क्षेत्रमा भएका समस्याबारे मन्त्रालयलाई जानकारी नभएको बताउँछन्। “त्यस्ता समस्याहरू भए समाधान गर्न मन्त्रालय तयार छ,” उनी भन्छन्।
अभाव छ, तैपनि खेर जान्छ रगत
रक्त समूह पाँच सय वटा हुन्छन्, जसमध्ये ५० वटा अत्यन्तै जरुरी हुन्छन्। अन्य देशहरूमा कुनै पनि रक्त समूहको ५० किसिमका एन्टिबडी हेरिन्छ। नेपालमा भने ‘आरएच’ र ‘एबीओ’ बाहेकको एन्टिबडी परीक्षण गरिँदैन। कहिलेकाहीं एउटै रक्त समूह भए पनि रगतका भित्री एन्टिबडीका कारण ब्लड ट्रान्सफ्युजन गर्दा बिरामीलाई असर पर्न सक्छ। त्यसका लागि नै एन्टिबडी हेरेर रक्ततत्त्व छुट्याउनुपर्ने ब्लड ट्रान्सफ्युजन विशेषज्ञ डा. नेपाल बताउँछन्। एक युनिट रगतबाट कम्तीमा तीन वटा रक्ततत्त्व बनाउन सकिने भए पनि जनशक्ति र प्रविधि नहुँदा नेपालका ७० प्रतिशत ठाउँमा बिरामीलाई ‘होल ब्लड’ चढाइन्छ। ‘होल ब्लड’ चढाउँदा प्लाज्मा, प्लेटलेट्स बाहेकका तत्त्व आवश्यक नपर्ने बिरामीलाई असर गर्ने मात्र होइन, अन्य बिरामीलाई प्रयोग गर्न सकिने रक्ततत्त्व खेर जान्छन्। रक्ततत्त्वबाट औषधि बनाउन सकिन्छ। नेपाल जस्ता न्यून आय भएका देशहरूमा वार्षिक करीब नौ करोड लिटर रक्ततत्त्व खेर जान्छ। नेपाल रेडक्रस सोसाइटीका अनुुसार, रक्ततत्त्व छुट्याउन नसक्दा देशभर सङ्कलितमध्ये ३५ प्रतिशत रगत खेर जाने गरेको छ।
भन्सार विभागको तथ्याङ्क अनुसार, आर्थिक वर्ष २०७७/७८ मा रगत तथा रक्ततत्त्वबाट बनेका रु.४२ करोड ४७ लाख ६७ हजार बराबरका औषधि भित्रिए। यस्तै, गत साउनदेखि कात्तिकसम्म रक्ततत्त्वबाट बनेका रु.१५ करोड ६१ लाख ९१ हजारका औषधि आयात भएका छन्। राज्यले रक्तसञ्चारको क्षेत्रमा लगानी गरे नेपालबाट रक्ततत्त्व विदेश पठाएर यस्ता औषधि अत्यन्तै सस्तोमा भित्र्याउन सकिने डा. नेपाल बताउँछन्। नेपालबाट पठाएको रक्ततत्त्वबाट बनेर आउने औषधि नेपाली ‘जिन’ को कारण प्रभावकारी पनि हुने उनको भनाइ छ।
 ‘होल ब्लड’बाट छुट्याइएका रक्ततत्त्व ।
‘होल ब्लड’बाट छुट्याइएका रक्ततत्त्व ।
रगत व्यवस्थापनमा रक्तसञ्चार केन्द्र र अस्पतालहरूबीच पनि समन्वय छैन। परिणाम, अस्पतालमा भर्ना भएका बिरामीलाई रगत आवश्यक परे बिरामी आफैं दौडिनुपर्छ। त्यसमा पनि चिकित्सकहरूले बढी मात्रामा रगत मगाउने गरेको आरोप छ। बिरामीलाई एक युनिट रगत आवश्यक परे पनि भन्नासाथ थप रगत नपाउने हुँदा आपत्कालीन अवस्थाका लागि चार युनिटसम्म मगाउने गरेको स्वयं कतिपय चिकित्सक बताउँछन्।
बिरामी आफैं रगत खोज्न जाने भएकाले ब्लड ब्याङ्कदेखि अस्पतालसम्म पुर्याउँदा रगत भण्डारणको मापदण्ड पालना नहुने प्रा.डा. घिमिरे बताउँछन्। त्यस्तै, अस्पतालमै ब्लड ब्याङ्क नहुँदा बिरामीले ल्याएको चारमध्ये एक युनिट रगत प्रयोग भयो भने बाँकी सबै खेर जाने उनको भनाइ छ। “बिरामीले जहाँबाट रगत ल्याएको हो, बाँकी रगत मापदण्ड पालना गरेर त्यहाँ फिर्ता गर्दैन र खेर जान्छ,” उनी भन्छन्।
सर्वसुलभ रूपमा रगत नपाउने समस्याका कारण चिकित्सकले धेरै रगत मगाउने गरेको ब्लड डोनर्स एसोसिएशन नेपालका अध्यक्ष सानुबाबु प्रजापति बताउँछन्। उनका अनुसार, रक्तदान गरेकाहरूले नै आवश्यक पर्दा रगत पाउँदैनन्, जसका कारण रक्तदान गर्न मानिसहरू निरुत्साहित भएका छन्।
अस्पतालमै रगत सम्बन्धी सेवा अनिवार्य नहुँदासम्म रगत खेर जाने क्रम नरोकिने र बिरामीले गुणस्तरीय रगत पनि पाउन नसक्ने रेडक्रसको केन्द्रीय रक्तसञ्चार केन्द्रका निर्देशक पौडेल बताउँछन्। “रगतको क्षेत्रमा धेरै समस्या भएको सत्य हो, तर यसमा राज्यले सहयोग र चासो नदिएसम्म रेडक्रस एक्लैले केही गर्न सक्दैन,” उनी भन्छन्।
मापदण्ड बनाउने नै ‘अदक्ष’
स्वास्थ्य तथा जनसङ्ख्या मन्त्रालयले जारी गरेको राष्ट्रिय रक्तसञ्चार नीति २०७१ मा रक्तसञ्चार केन्द्रहरूमा रक्ततत्त्वहरूको उपलब्धता बढाउने र दक्ष जनशक्ति पूर्ति गर्ने उल्लेख छ। यस्तै, रक्तसञ्चार केन्द्रमा नियमन प्रणाली सुदृढ गर्ने, रगतको औचित्यपूर्ण चिकित्सकीय प्रयोगबारे जनचेतना तथा तालीम सञ्चालन गर्ने पनि नीतिमा भनिएको छ। तर, रक्तसञ्चार केन्द्रहरूको सञ्चालन, अनुगमन र नियमनको जिम्मेवारी बोकेको रक्तसञ्चार ब्यूरोले तोकिएको काममा अग्रसरता लिएको छैन।
रक्तसञ्चार सेवा सञ्चालनको मापदण्ड २०७६ अनुसार, ब्यूरोलाई मापदण्ड निर्माण, अनुगमन र नियमनमा राष्ट्रिय निर्देशक समिति र राष्ट्रिय प्राविधिक सल्लाहकार समितिले सघाउने उल्लेख छ। स्वास्थ्य तथा जनसङ्ख्या मन्त्रालयका सचिवको अध्यक्षतामा राष्ट्रिय निर्देशक समिति हुनेछ भने राष्ट्रिय जनस्वास्थ्य प्रयोगशाला (एनपीएचएल)को निर्देशकको नेतृत्वमा राष्ट्रिय प्राविधिक सल्लाहकार समिति छ।
रक्तसञ्चार केन्द्रको मापदण्ड बनाउने समितिमा नै दक्ष व्यक्तिहरू नभएको ब्यूरोका एक प्राविधिक बताउँछन्। यी दुई समिति र रक्तसञ्चार ब्यूरोमै रगत सम्बन्धी काम गरेका र नयाँ प्रविधिमा जानकार व्यक्ति नहुँदा नेपालको रगत सम्बन्धी मापदण्ड अन्तर्राष्ट्रिय स्तरको नरहेको उनको भनाइ छ। “रगत जस्तो संवेदनशील क्षेत्र ३०/३५ वर्षअघि काम गरेका तर रगत सम्बन्धी नपढेका प्राविधिकले चलाएका छन्,” उनी भन्छन्, “कस्तो विचित्र छ भने एनेस्थेसिया, माइक्रोबायोलोजिस्ट या प्याथोलोजिस्टले मात्रै रक्तसञ्चार केन्द्र चलाउने गरी मापदण्ड बनाइएको छ, जुन गलत हो।”
हुन पनि रक्तसञ्चार ब्यूरोले हालसम्म कुनै पनि रक्तसञ्चार केन्द्रमा अनुगमन गरेको छैन। एनपीएचएलका सूचना अधिकारी गुप्ता केही अस्पतालको रक्तसञ्चार केन्द्रले रगतको मूल्य बढी लिएको उजुरी परे पनि उनीहरूले बढी मूल्य लिनुको कारण पेश गरेको बताउँछन्। “सामान्यतया रगत किनबेच गर्न नपाइने भनिए पनि ब्लड ब्याङ्कले रक्त समूह जाँच लगायत कामकै लागि न्यूनतम सेवा शुल्क लिने गरेका छन्,” गुप्ता भन्छन्, “न्यूनतम सेवा शुल्क तोकेर मूल्यमा एकरूपता गर्ने भनिए पनि अहिलेसम्म सकिएको छैन।”
प्रा.डा. घिमिरे भने कार्यालयमै बसेर फाइल हेरेर रक्तसञ्चार केन्द्र दर्ता गर्ने प्रवृत्तिका कारण रगतको गुणस्तर कायम गर्न नसकिएको बताउँछन्। उनका अनुसार, प्रयोगशालाको उपकरण, जनशक्ति, भण्डारण, तथ्याङ्क व्यवस्थापन, रगत परीक्षण गर्ने ‘रिएजेन्ट’ मापदण्ड अनुसारको भए–नभएको हरेक तीन महीनामा अनुगमन गर्नुपर्छ। “नियामक निकायले नै रगतको क्षेत्रमा भएको भद्रगोललाई बेवास्ता गर्दा त्यसको मूल्य निर्दोष नागरिकले चुकाउनुपरेको छ,”
उनी भन्छन्।
छैन तथ्याङ्क व्यवस्थापन
रगतबारे तथ्याङ्क नहुँदा रगतको खोजीमा बिरामीले एउटाबाट अर्को ब्लड ब्याङ्कमा चहार्दै सास्ती भोग्नुपर्ने अवस्था छ। रक्तसञ्चार केन्द्रहरूले ‘डेटाबेस सिस्टम’ नराखेकाले समस्या भएको ब्लोदानका अध्यक्ष सानुबाबु प्रजापति बताउँछन्। हरेक रक्तसञ्चार केन्द्रले आफूसँग भएको रगतको समूह/युनिट खुलाएर दैनिक रूपमा तथ्याङ्क अद्यावधिक गरी देशभरका रक्तसञ्चार केन्द्र र रगत चाहिने अस्पतालको नेटवर्कमा देखिने व्यवस्था मिलाउनुपर्ने उनको भनाइ छ। “हामीले डेटाबेस सिस्टम लागू गर्न एनपीएचएललाई पटक पटक आग्रह गरेका छौं, तर सुनुवाइ भएको छैन,” प्रजापति भन्छन्।
त्रिवि लायन्स रक्तसञ्चार तथा अनुसन्धान केन्द्रका महासचिव अजय खनाल पनि तथ्याङ्क व्यवस्थापनमा रक्तसञ्चार केन्द्रहरूबीच नै समन्वय नहुँदा समस्या भएको बताउँछन्। “हरेक दिन विभिन्न ठाउँमा रक्तदान भइरहेको हुन्छ, तर रगत नपाएर भौंतारिएका मानिस उत्तिकै छन्। यसको कारण व्यवस्थापकीय कमजोरी हो,” उनी भन्छन्।
 थालासेमियाका बिरामीलाई रगत चढाइँदै ।
थालासेमियाका बिरामीलाई रगत चढाइँदै ।
रगतको क्षेत्रमा भइरहेको अस्तव्यस्तता सुधार्न हालसम्म विभिन्न समयमा स्वास्थ्य मन्त्रालयका पाँच मन्त्री र ६ जना सचिवलाई कार्ययोजना सहित प्रतिवेदन बुझाएको तर कसैले चासो नदिएको ब्लड ट्रान्सफ्युजन विशेषज्ञ डा. नेपाल बताउँछन्। “मन्त्रालयका अधिकारीहरूलाई रगतको क्षेत्रमा भएको अव्यवस्था थाहा नभएको होइन, तर सुधारका लागि योगदान गर्नै चाहँदैनन्,” उनी भन्छन्।
समाधानको उपाय
रक्तसञ्चार क्षेत्रका जानकारहरू विद्यमान मापदण्डको पूर्ण पालना गरिए यस क्षेत्रका समस्या समाधान हुँदै जाने बताउँछन्। रेडक्रसको केन्द्रीय रक्तसञ्चार केन्द्रका निर्देशक दिव्यराज पौडेल समाधानका लागि रक्तसञ्चार केन्द्रका लागि लागत शुल्क निर्धारण र रक्तसञ्चार ब्यूरोको क्षमता विस्तार गरेर नियमित अनुगमनको आवश्यकता औंल्याउँछन्। रक्तसञ्चारको क्षेत्रमा राज्यको लगानी तथा रुचि नै कम भएकाले पनि जनशक्ति, प्रविधि र उपकरण अद्यावधिक गर्न नसकिएको उनको भनाइ छ। “जनशक्ति र प्रविधि अपडेट गर्न राज्यको चासो त छैन नै, बनाइएका मापदण्ड पालना भए/नभएको पनि अनुगमन नगर्दा समस्या बढेको हो,” उनी भन्छन्।
 नेपाल मेडिकल काउन्सिलका अध्यक्ष डा. भगवान् कोइराला पनि पुरानो प्रविधि र जनशक्तिको विकासमा आवश्यक लगानी र प्रोत्साहन नगरिंदा यो क्षेत्रको विकास नभएको बताउँछन्। उनका अनुसार, रक्तसञ्चार केन्द्र तथा अस्पतालहरूले पनि रगतको क्षेत्रमा गर्नुपर्ने जति लगानी गरेका छैनन्। रगतको प्रयोगबारे चिकित्सकहरूलाई समेत आवश्यक ज्ञान नभएकाले यस सम्बन्धी चेतना फैलाउन स्वास्थ्य सम्बद्ध सबै संस्थाहरू लाग्नुपर्ने उनको भनाइ छ। “नियामक निकायले अनुगमन, राज्यले लगानी र विश्वविद्यालय तथा सङ्घसंस्थाले जनशक्ति उत्पादन र चेतना फैलाउने काम नगरे रगतको क्षेत्र जहींको तहीं रहन्छ,” डा. कोइराला भन्छन्।
नेपाल मेडिकल काउन्सिलका अध्यक्ष डा. भगवान् कोइराला पनि पुरानो प्रविधि र जनशक्तिको विकासमा आवश्यक लगानी र प्रोत्साहन नगरिंदा यो क्षेत्रको विकास नभएको बताउँछन्। उनका अनुसार, रक्तसञ्चार केन्द्र तथा अस्पतालहरूले पनि रगतको क्षेत्रमा गर्नुपर्ने जति लगानी गरेका छैनन्। रगतको प्रयोगबारे चिकित्सकहरूलाई समेत आवश्यक ज्ञान नभएकाले यस सम्बन्धी चेतना फैलाउन स्वास्थ्य सम्बद्ध सबै संस्थाहरू लाग्नुपर्ने उनको भनाइ छ। “नियामक निकायले अनुगमन, राज्यले लगानी र विश्वविद्यालय तथा सङ्घसंस्थाले जनशक्ति उत्पादन र चेतना फैलाउने काम नगरे रगतको क्षेत्र जहींको तहीं रहन्छ,” डा. कोइराला भन्छन्।
ब्लड ट्रान्सफ्युजन विशेषज्ञ डा. नेपालका अनुसार, ब्लड ट्रान्सफ्युजन कलेजो र मिर्गौला प्रत्यारोपण जत्तिकै जटिल र संवेदनशील भएकाले यस क्षेत्रमा नयाँ प्रविधि र यही विषय पढेका विशेषज्ञ चाहिन्छ। “अहिलेसम्म नेपाल सरकारले एक जना पनि ब्लड ट्रान्सफ्युजन विशेषज्ञको दरबन्दी खुलाएको छैन, यही अवस्थामा त सुधार हुनै सक्दैन,” उनी भन्छन्।
राज्यको मातहत दक्ष जनशक्ति हुँदा तालीम दिन तथा उक्त विषयमा पाठ्यक्रम तयार गरेर अध्यापन गर्न सकिन्छ। नेपालमा अन्य केही विषयमा यसै गरी जनशक्ति तयार गर्ने गरिएको छ। दक्ष जनशक्ति भए स्वास्थ्य विज्ञान प्रतिष्ठानहरूले रगतको क्षेत्रमा पनि जनशक्ति उत्पादनका लागि पठनपाठन गर्न सक्ने रगत रोग विशेषज्ञ (हेमाटोलोजिस्ट) डा. विशेष पौडेल बताउँछन्।
उनका अनुसार, प्रतिष्ठानहरूले रक्तसञ्चार विषय उत्पादन गर्ने र सरकारले उत्पादित जनशक्तिका लागि दरबन्दी खुलाउने गरेमा समस्या धेरै हदसम्म समाधान हुन्छ। नेपालमा एमबीबीएस तथा एमडीको पाठ्यक्रममा रक्तसञ्चार विषय नहुँदा जनशक्ति उत्पादनको बाटो नै नभएको उनको भनाइ छ। “पाठ्यक्रममा यो विषय राखेमा यसको पढाइमा चिकित्सकको रुचि बढ्नेछ,” उनी भन्छन्, “साथै, दरबन्दी पनि खुल्ने हो भने यो विषयको पठनपाठनमा आकर्षण बढ्नुका साथै सुधारका लागि बहस पनि शुरू हुन्छ।”
रगतमा लापरवाहीले एचआईभी
थालासेमिया रोग पुष्टि भएपछि सूर्य (परिवर्तित नाम)लाई महीनामा दुई पटक रगत चढाउनुपर्थ्यो । त्यो क्रम निरन्तर चलिरहेकै थियो । तर, १४ वर्षको छँदा २०७२ सालमा उनी गम्भीर बिरामी परे । शरीर एकाएक सुक्दै गएर हाड र छाला बाँकी रह्यो । विभिन्न रोगको आशङ्का गर्दै परीक्षण गराउँदा रोग पहिचान भएन । परिवार झिनो आशा लिएर अस्पताल र क्लिनिक चहारिरहेको थियो । सामान्य किसान परिवारका उनीहरूलाई लाखौं ऋण लागिसकेको थियो ।
रगत चढाउन जाँदा नेपाल थालासेमिया सोसाइटीकी एक नर्सले एक चोटि एचआईभी परीक्षण गराउन सुझाव दिइन् । मन नलागी नलागी एचआईभी परीक्षण गराए । तर, रिपोर्ट विश्वास गर्नै नसकिने ‘पोजेटिभ’ आयो । प्रयोगशालाको गडबडी भयो कि भन्ने शङ्का गर्दै फेरि परीक्षण गराए । तर, नयाँ रिपोर्टले पनि एचआईभी पोजेटिभ नै देखायो । ६ असार २०७४ को त्यो कहालीलाग्दो दिन सम्झँदै सूर्यबहादुर भन्छन्, “रिपोर्ट देखेर मलाई अब चाँडै नै मर्दै छु भन्ने लाग्यो ।”
आफू एचआईभी सङ्क्रमित हुनुमा सूर्यबहादुरको कुनै दोष थिएन । त्यति वेला उनको उपचारमा संलग्न कान्ति बाल अस्पतालका निर्देशक डा. अजित रायमाझीका अनुसार, रगतबाटै उनलाई एचआईभी/एड्स सरेको थियो । रक्तसञ्चार केन्द्रहरूले सुरक्षित तरीकाले रगत सङ्कलन नगर्ने भएकाले यस्ता सङ्क्रमण तथा सरुवा रोग सर्ने डा. रायमाझी बताउँछन् ।
 प्रतीकात्मक तस्वीर । तस्वीरः मोनिका देउपाला
प्रतीकात्मक तस्वीर । तस्वीरः मोनिका देउपाला
काठमाडौंको कालिकास्थानमा थालासेमिया सोसाइटीको स्थापना भएदेखि सूर्यबहादुर त्यहीं रगत नियमित चढाउँथे । त्यहाँ भृकुटीमण्डपस्थित रेडक्रसको केन्द्रीय रक्तसञ्चार केन्द्रबाट रगत ल्याइन्थ्यो ।
उति वेला एचआईभीबारे सामान्य जानकारी भएको तर बुझ्ने भएपछि असह्य हुने गरेको हाल २० वर्ष पुगेका उनी सुनाउँछन् । “रेडक्रसको लापरवाहीले सबै बर्बाद भयो, जीवनको सबै ढोका बन्द भयो,” उनी भन्छन् ।
रगत मार्फत एचआईभी सङ्क्रमण भएपछि उनको परिवारले रेडक्रस विरुद्ध उजुरी गर्ने नसोचेको होइन । तर, रोग लागेकोबारे समाजमा थाहा हुने डरले चूप बसेको सूर्य बताउँछन् । थालासेमिया भएपछि गाउँछिमेकमा सुनिएका टीकाटिप्पणीका कारण जन्मथलोबाट बसाइँ सर्नुपरेको तीतो विगतका कारण पनि डराउनुपरेको उनको भनाइ छ ।
एचआईभी भएको थाहा पाए समाजले तिरस्कार गर्ने डरसँगै आफ्नै बुबाले थाहा पाउलान् कि भन्ने चिन्ता पनि छ । खेतीकिसानीबाट घर धान्ने ५५ वर्षीय बुबा भावनात्मक रूपमा कमजोर हुने र तनावमा पर्ने डरले आमा–छोराले सल्लाह गरेरै एचआईभी सङ्क्रमणबारे अहिलेसम्म लुकाउँदै आएका छन् ।
सूर्यको औषधोपचारमा मासिक रु.३० हजार हाराहारी खर्च हुन्छ । यसको जोहो गर्ने बुबालाई उनी धेरै तनाव दिन चाहँदैनन् । त्यसैले परिवारलाई आर्थिक रूपमा सघाउन डाक्टर बन्ने सपना सहित अहिले एमबीबीएस प्रवेश परीक्षाको तयारी गरिरहेका छन् । सानैदेखि बिरामी भएकाले उनमा डाक्टर बन्छु भन्ने मनोविज्ञान विकास भएको थियो । उमेर बढ्दै गएपछि त्यो मनोविज्ञान सपनामा परिणत भयो । सूर्यलाई परिवारको सम्पूर्ण श्रम र कमाइ आफूमाथि लगानी भएकाले सबै सदस्यको मुहारमा खुशी ल्याउनु मात्रै छैन, घरको उत्तरदायित्व पनि बोक्नु छ, आफ्नै कमाइबाट नियमित रगत चढाउने र एचआईभीको औषधि खान सक्ने बन्नु छ ।
“त्यही दिनको पर्खाइमा सबै नकारात्मक विचारलाई जितिरहेको छु,” उनी भन्छन् ।
(हिमालको २०७८ माघको अङ्कमा प्रकाशित।)
 सर्च गर्नुहोस्
सर्च गर्नुहोस्

