क्रिटिकल केयरमा सरकारी बदमासी: उपकरण खरीदमा अगाडि, जनशक्ति पदपूर्तिमा उदासीन

कोभिड-१९ महामारीकै क्रममा क्रिटिकल केयरका जनशक्तिको अभावमा धेरै बिरामीको ज्यान गएको यथार्थ सामुन्ने हुँदाहुँदै पनि सरकारको ध्यान भने उपकरण थुपार्नेमै छ। नागरिकप्रति उत्तरदायी सरकारले क्रिटिकल केयर सेवालाई सहज बनाउन स्थानीय सरकारलाई समेत सहभागी गराउँदै जनशक्ति व्यवस्थापनमा जोड दिनै पर्छ।
देशभरका अस्पतालमा क्रिटिकल केयरका जनशक्ति नहुँदा कोरोनाभाइरसको महामारीमा बाँच्न सक्ने बिरामीले पनि ज्यान गुमाउनुपर्यो। कमिशनका लागि उपकरण किन्ने तर जनशक्ति व्यवस्थापनमा ध्यान नदिने सरकारी प्रवृत्तिका कारण धेरै नागरिक मृत्यु भएको क्रिटिकल केयरका चिकित्सकहरू बताउँछन्।
दुईवर्षे कोभिड-१९ महामारीमा मृत्यु भएकामध्ये आधाभन्दा बढी बिरामीको ज्यान उपयुक्त क्रिटिकल केयर नपाएर गएको ती चिकित्सकहरूको दाबी छ। उनीहरूको दाबी पुष्टि गर्ने अनेक घटना पनि छन्। जस्तो-
कोरोना सङ्क्रमणबाट सिकिस्त बझाङको जयपृथ्वी नगरपालिकाका एक पुरुषलाई १० वैशाख २०७८ मा जिल्ला अस्पतालमा भर्ना गरियो। तर, त्यहाँ आईसीयू र भेन्टिलेटर सुविधा भए पनि त्यसलाई चलाउने जनशक्ति थिएन। तीन दिन त्यहाँ राखेर बाँकेको कोहलपुर लैजाँदै गर्दा बाटोमै ती ४८ वर्षीय बिरामीको मृत्यु भयो।
महोत्तरीको जलेश्वर अस्पतालमा भेन्टिलेटर चलाउने जनशक्ति नहुँदा २५ वैशाख २०७८ मा एक जना कोरोना सङ्क्रमितको मृत्यु भयो। आईसीयूमा उपचार गरेको तीन दिनमा भेन्टिलेटरमा राख्नुपर्ने भएपछि जनकपुरको जानकी हेल्थ केयर लगिंदै गर्दा ४२ वर्षीय ती बिरामीको पनि बाटोमै मृत्यु भयो।
म्याग्दीको बेनी नगरपालिका-५ का ४२ वर्षीय पुरुषलाई कोरोना सङ्क्रमण भएपछि २८ वैशाखमा बेनी अस्पताल लगियो। उनलाई तत्काल आईसीयूमा राख्नुपर्ने अवस्था भए पनि पाँच बेडको आईसीयू जनशक्ति अभावकै कारण सञ्चालनमा थिएन। अब के गर्ने भनेर निर्णय गरी नसक्दै २९ वैशाखमा उनको मृत्यु भयो।
भरतपुरको चितवन मेडिकल कलेजमा मिर्गौला प्रत्यारोपण गर्ने क्रममा ६ असोज २०७८ मा एक बिरामीको मृत्यु भयो। चिकित्सकहरूको लापरवाहीले मृत्यु भएको भन्दै मृतकका आफन्तले नेपाल मेडिकल काउन्सिल, मानव अङ्ग प्रत्यारोपण समन्वय समिति र चितवन जिल्ला प्रशासन कार्यालयमा उजुरी दिए।
मानव अङ्ग प्रत्यारोपण नियमावलीमा प्रत्यारोपण गर्दा दुई जना एनेस्थिजियोलजिस्ट हुनुपर्ने व्यवस्था छ, तर एक जना पनि एनेस्थिजियोलजिस्ट विनै प्रत्यारोपण गर्न खोज्दा उनको मृत्यु भएको उजुरीमा उल्लेख छ।
यी चार घटनाले देशभरका अस्पतालमा क्रिटिकल केयरमा काम गर्ने जनशक्तिको चरम अभाव देखाउँछ।
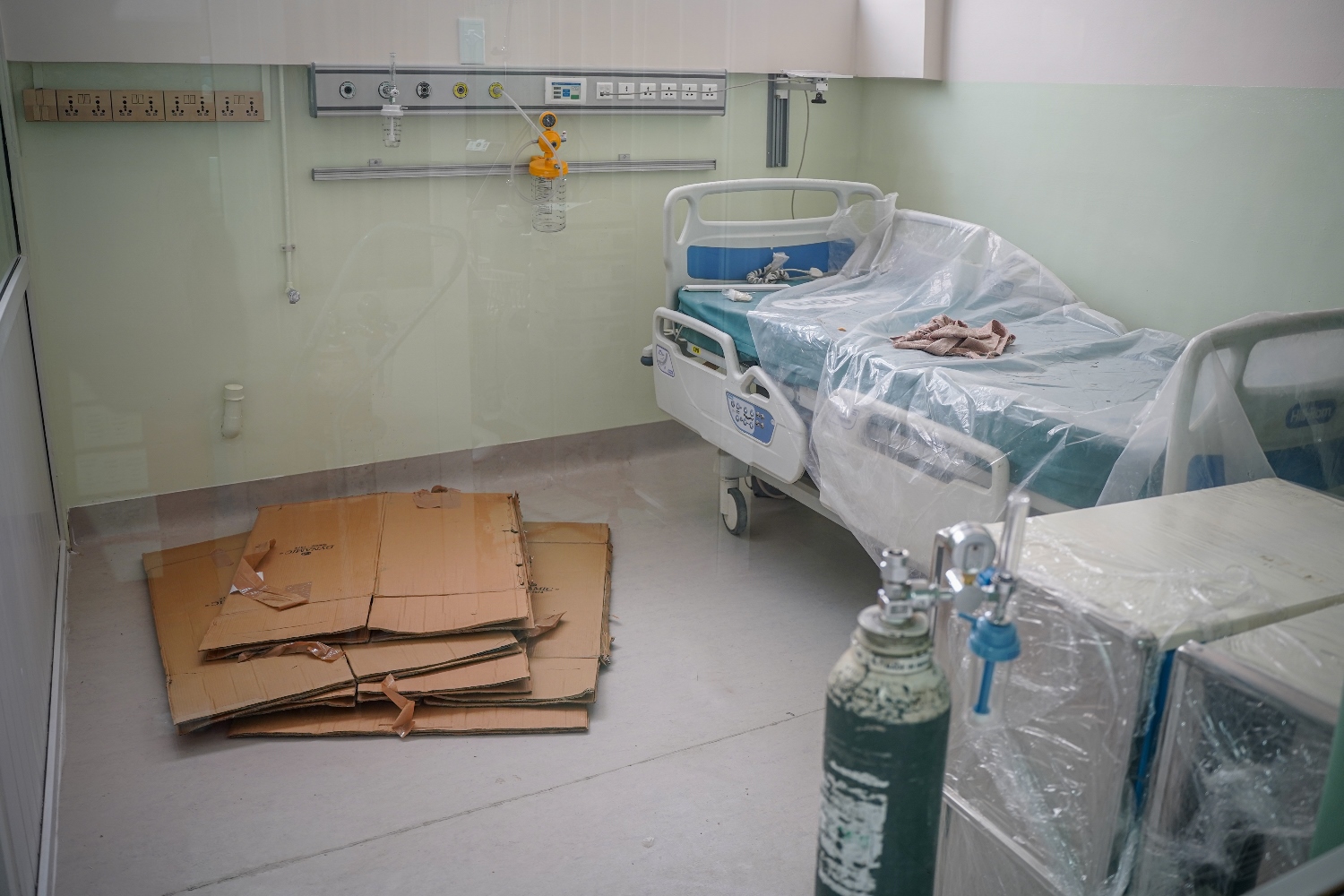
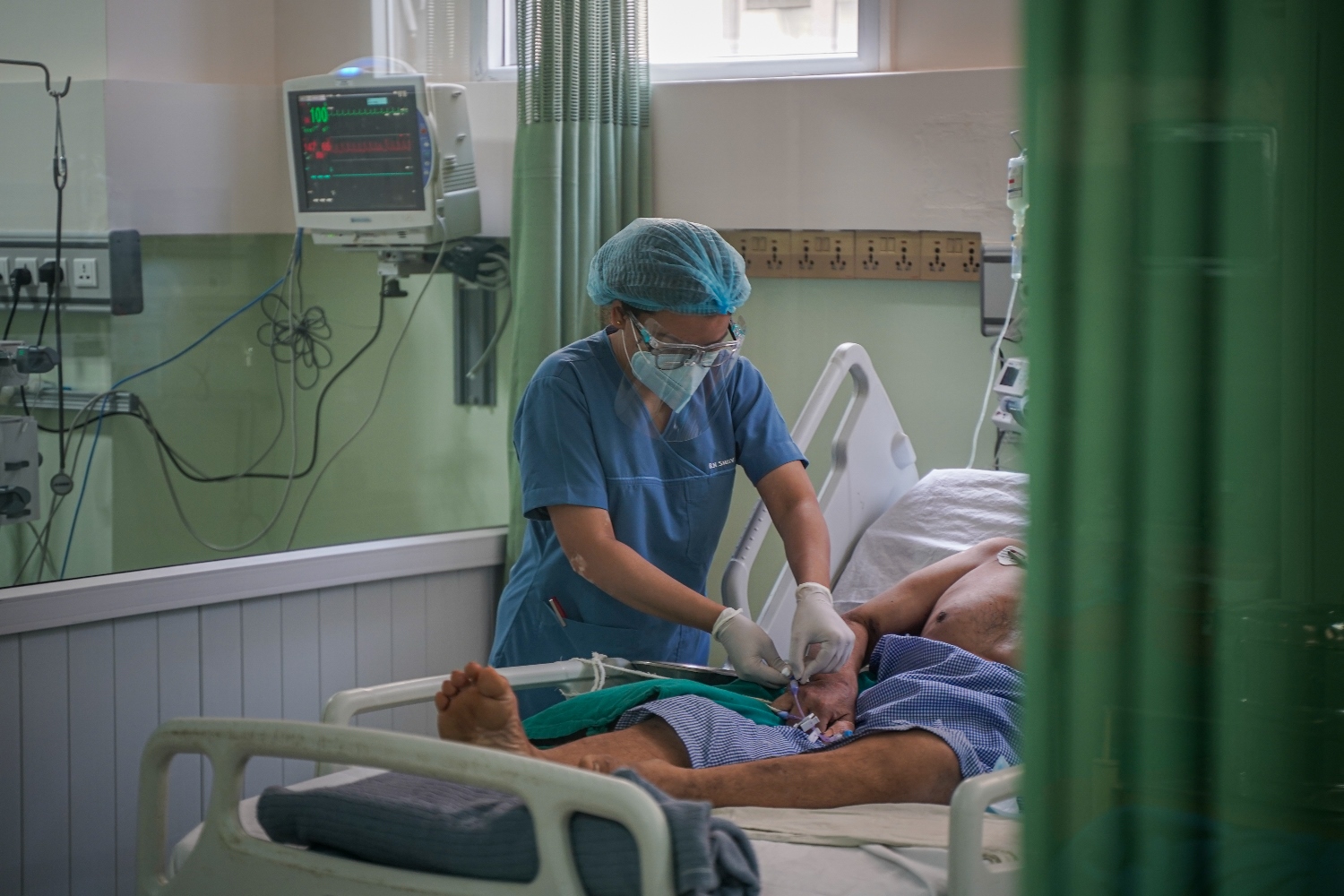 त्रिवि शिक्षण अस्पतालको आईसीयूमा विरामीको उपचार गर्दै स्वास्थ्यकर्मी। तस्वीरहरू: विजय गजमेर/सीआईजे
त्रिवि शिक्षण अस्पतालको आईसीयूमा विरामीको उपचार गर्दै स्वास्थ्यकर्मी। तस्वीरहरू: विजय गजमेर/सीआईजे
स्वास्थ्य तथा जनसङ्ख्या मन्त्रालयको तथ्याङ्क अनुसार, २०७७ असोजसम्म देशभरका अस्पतालमा ५२४ आईसीयू बेड र २२२ भेन्टिलेटर थिए। २०७८ असोजसम्म आइपुग्दा यी दुवैको सङ्ख्या क्रमशः २९४४ र १०३६ पुर्याइयो। तर, बढेका बेड र उपकरण सञ्चालन गर्ने जनशक्ति थप्नेमा भने सरकारले कत्ति पनि ध्यान दिएन।
नेपालको जनस्वास्थ्य क्षेत्रमा क्रिटिकल केयर पूरै बेवास्तामा छ भनेर बुझाउन लोक सेवा आयोगको पछिल्लो विज्ञान काफी छ। लोक सेवाले गत २४ कात्तिकमा स्वास्थ्यतर्फ मेडिकल अफिसर, नर्सिङ, फार्मेसी, जनस्वास्थ्य, ल्याब टेक्नोलोजिस्ट लगायत ९४ जनाको विज्ञापन खुलाउँदा क्रिटिकल केयरका लागि एक जना पनि मागिएन।
त्यस्तै, स्वास्थ्य तथा जनसङ्ख्या मन्त्रालयले हालै ल्याएको स्वास्थ्य जनशक्ति सम्बन्धी राष्ट्रिय रणनीतिमा सन् २०२० देखि २०३० सम्म स्वास्थ्य क्षेत्रमा उत्पादन हुने तथा आवश्यक रहने जनशक्तिको अनुमान छ। क्रिटिकल केयर जनशक्तिको आवश्यकता र उत्पादनको विषयमा भने यो रणनीतिमा केही उल्लेख छैन।
अहिले अन्य विधाका चिकित्सक (एनेस्थिजियोलजिस्ट, जनरल फिजिसियन, सर्जन) ले आफ्नो प्रमुख जिम्मेवारीबाट समय निकालेर आईसीयू (क्रिटिकल केयर युनिट) का बिरामी हेरिरहेका छन्। यसले गर्दा आईसीयूमा रहेका सबै बिरामीले उच्चतम सेवा र उपचार पाउन सकेका छैनन्।
देशभरका १६५० चिकित्सकमध्ये सरकारी सेवाका १४०० मात्र छन्। यीमध्ये ५०० विशेषज्ञ चिकित्सक र ९०० मेडिकल अधिकृत दरबन्दीका हुन्। दरबन्दीका एनेस्थिजियोलजिस्ट ८० जना मात्र छन्।
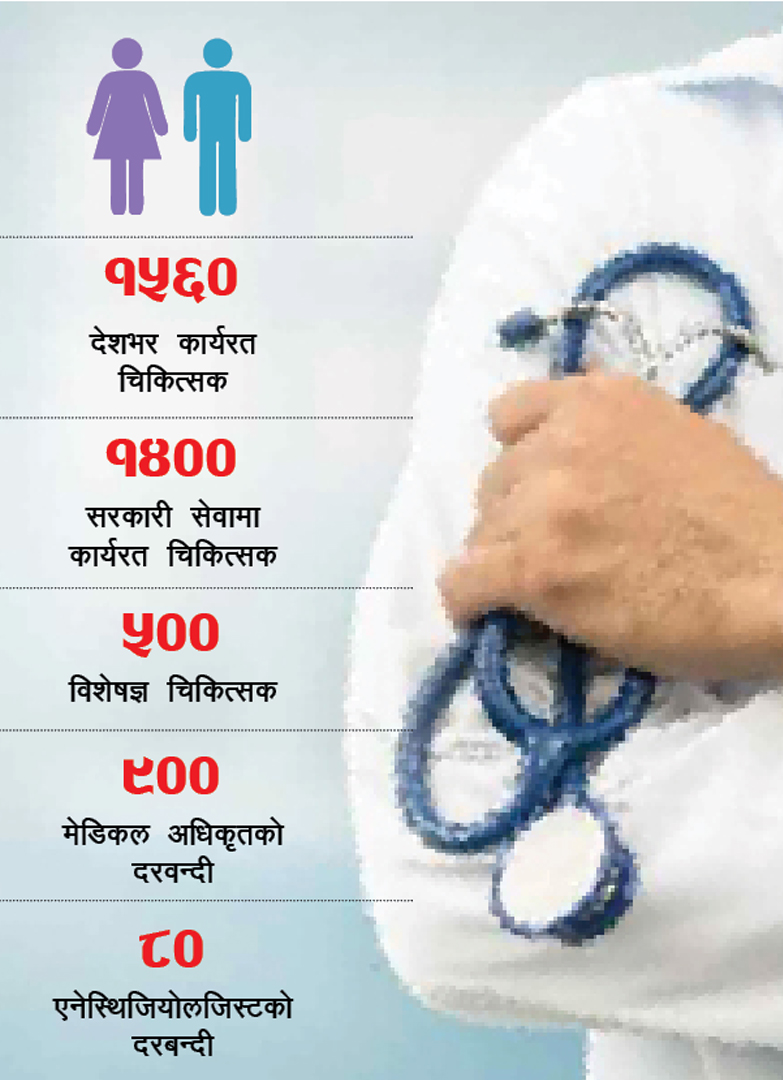 स्वास्थ्य मन्त्रालयको तथ्याङ्क अनुसार, एनेस्थिजियोलजीतर्फ पनि सुपर स्पेशलिस्ट सात जना मात्र छन्। यीमध्ये वीर अस्पतालमा तीन, थापाथलीको परोपकार प्रसूति गृहमा एक, पोखरा स्वास्थ्य विज्ञान प्रतिष्ठानमा दुई र वीरगञ्जको नारायणी उपक्षेत्रीय अस्पतालमा एक जना कार्यरत छन्।
स्वास्थ्य मन्त्रालयको तथ्याङ्क अनुसार, एनेस्थिजियोलजीतर्फ पनि सुपर स्पेशलिस्ट सात जना मात्र छन्। यीमध्ये वीर अस्पतालमा तीन, थापाथलीको परोपकार प्रसूति गृहमा एक, पोखरा स्वास्थ्य विज्ञान प्रतिष्ठानमा दुई र वीरगञ्जको नारायणी उपक्षेत्रीय अस्पतालमा एक जना कार्यरत छन्।
अन्य देशमा आईसीयूको नेतृत्व इन्टेन्सिभिस्ट (एनेस्थेसियोलोजीमा एमडी) वा इन्टरनल मेडिसिनपछि एकदेखि तीन वर्षसम्म क्रिटिकल केयर मेडिसिनमा विशेष तालीम लिएको चिकित्सकले गर्ने अभ्यास छ। नेपालको सरकारी स्वास्थ्य सेवामा इन्टेन्सिभिस्टको दरबन्दी नै छैन।
ईपिडिमियोलोजी तथा रोग नियन्त्रण महाशाखाका निर्देशक डा. कृष्ण पौडेल देशको स्वास्थ्य प्रणालीमा क्रिटिकल केयरको जनशक्ति ज्यादै न्यून हुँदा बिरामी मारमा परिरहेको स्वीकार गर्छन्। क्रिटिकल केयरमा अहिलेको भन्दा तीन गुणा बढी दरबन्दी आवश्यक रहेको उनी बताउँछन्।
दयनीय अवस्था
म्याग्दीको बेनी अस्पतालको पाँच बेडको आईसीयू सञ्चालन गर्न कम्तीमा तीन डाक्टर र १२ स्टाफ नर्स चाहिनेमा एक जना पनि छैनन्। अस्पतालका मेडिकल सुपरिन्टेन्डेन्ट डा. जितेन्द्र खनाल एक स्थायी एमडीजीपी (एमडी इन जेनेरल प्राक्टिस) र करारका चार जना मेडिकल अफिसरको भरमा अस्पताल चलेको बताउँछन्। “करारका दुई जना मेडिकल अफिसर पनि चाँडै अध्ययन बिदामा जाँदै छन्,” डा. खनाल भन्छन्, “यो अवस्थामा आईसीयू चलाउन असम्भव नै छ।”
दोलखाको चरिकोट प्राथमिक स्वास्थ्य केन्द्रमा पाँच भेन्टिलेटर, दुई पीआईसीयू (बालबालिकाका लागि आईसीयू) र ६ बेडको एचडीयू छ। ५० बेडको उक्त अस्पतालमा प्रदेश सरकारले आईसीयू र भेन्टिलेटर पठाए पनि यी उपकरण चलाउने जनशक्ति नहुँदा आईसीयू सञ्चालन सम्भव नभएको अस्पतालका मेडिकल सुपरिन्टेन्डेन्ट (मेसु) डा. विनोद दंगाल बताउँछन्।
३१ दरबन्दी रहेको पूर्वी नवलपरासीको डन्डास्थित जिल्ला अस्पतालमा ६ जना स्वास्थ्यकर्मी छन्। अस्पतालमा पाँच बेड आईसीयू र तीन वटा भेन्टिलेटर छन्, तर दरबन्दी अनुसार विशेषज्ञ चिकित्सक नहुँदा मुश्किलले तीन वटा आईसीयू चलाउन सकेको सूचना अधिकारी छविलाल सुवेदी बताउँछन्।
उता, मनाङ जिल्ला अस्पतालका दुई वटा भेन्टिलेटर स्टोरमा थन्किएका छन्। कर्णाली प्रदेशका १० जिल्लामा आईसीयू बेड र भेन्टिलेटर भए पनि सुर्खेतस्थित प्रदेश अस्पताल र कर्णाली स्वास्थ्य विज्ञान प्रतिष्ठान, जुम्लामा मात्र सञ्चालनमा छन्।
कर्णाली प्रदेश स्वास्थ्य सेवा निर्देशनालयका प्रमुख रविन खड्काका अनुसार, १० जिल्लामा ३५ भेन्टिलेटर, ६४ आईसीयू र ५० बेड एचडीयू छन्। तर, स्वास्थ्य विज्ञान प्रतिष्ठानमा चार र प्रदेश अस्पतालमा दुई जना बाहेक अन्यमा आईसीयू चलाउने जनशक्ति छैन।
“कोरोना महामारीमा बिरामीहरू छटपटाइरहँदा भएका आईसीयू र भेन्टिलेटरमा राखेर उपचार गर्न सकिएन,” डा. खड्का भन्छन्, “१० जिल्लामा जम्मा ६ जना एनेस्थिजियोलजिस्टले काम गर्नुपर्ने बाध्यता छ।”
मधेश प्रदेशमा पनि उस्तै बेहाल छ। प्रदेश स्वास्थ्य निर्देशनालयका निर्देशक विजय झा प्रदेशभरका अस्पतालमा ६९ वटा भेन्टिलेटर भए पनि चलाउने मान्छे नभएको बताउँछन्।

बाँकेको भेरी अस्पतालका एनेस्थिजियोलजिस्ट पारस पाण्डे क्रिटिकल केयरमा जनशक्ति नहुँदा ‘बाँच्न सक्ने’ बिरामीलाई पनि बचाउन नसकिएको बताउँछन्। मुलुकको स्वास्थ्य क्षेत्रमा ‘क्रोनिक’ भइसकेको यो समस्याले कोरोनाभाइरसको महामारीमा ठूलो क्षति गराएको उनी बताउँछन्।
“क्रिटिकल केयरमा पहिल्यैबाट जनशक्ति अभाव थियो,” डा. पाण्डे भन्छन्, “महामारीमा यसको ठूलो मूल्य चुकाउनुपर्यो। बचाउन सकिने धेरै बिरामीलाई मर्नका लागि छाडे जस्तो भयो। फेरि महामारी चर्कियो भने पहिला झैं मानवीय क्षति दोहोरिने निश्चित छ।”
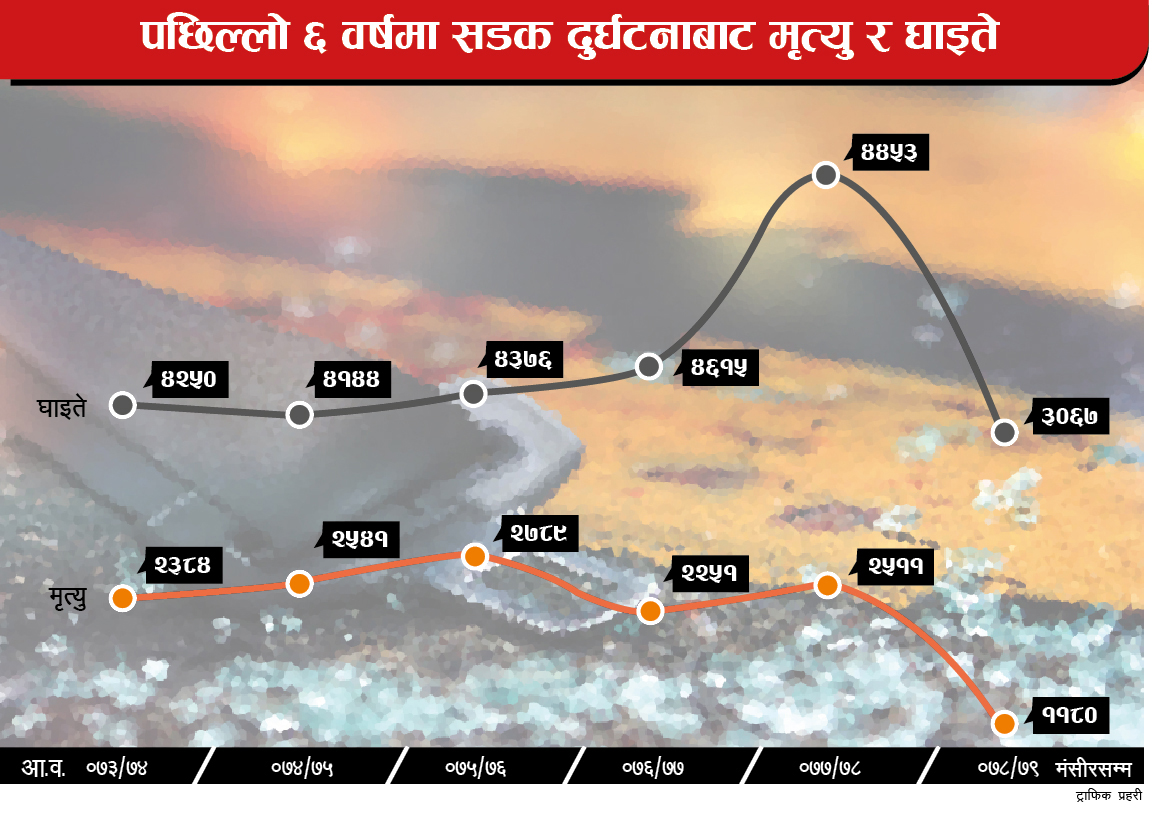
२०७६ माघदेखि २०७८ मंसीरसम्म कोरोना सङ्क्रमणबाट ११ हजार ५५७ जनाको मृत्यु भएको सरकारी तथ्याङ्क छ। तीमध्ये आधाभन्दा बढी मृत्यु क्रिटिकल केयर नपाएर भएको यस क्षेत्रमा कार्यरत चिकित्सकहरू बताउँछन्। क्रिटिकल केयर त के अक्सिजन नै नपाएर मर्नु परेकाहरू पनि यो अनुमानित तथ्याङ्कमा समावेश छन्।
चरिकोट अस्पतालका मेसु दंगाल सामान किन्नमा मात्र ध्यान दिने सरकारका सम्बन्धित अधिकारीहरूको प्रवृत्तिका कारण देशभर क्रिटिकल केयर नपाउने अवस्था रहेको बताउँछन्। उनी यसमा मुख्यतः तीन कारण देख्छन्- पहिलो कमिशनको लोभ, दोस्रो राजनीतिक स्वार्थ र तेस्रो दृष्टिकोणको अभाव।
“जिम्मेवार निकायमा बसेकाहरू कमिशनको लोभमा मेडिकल उपकरण जम्मा गर्न तम्सिएको देखिन्छन्,” डा. दंगाल भन्छन्, “नेताहरूले आफ्नो क्षेत्रमा काम गरेको छु भनेर देखाउन र अर्को चाहिं भिजन अभावले अस्पतालहरूमा उपकरण थन्क्याएर राख्नुपर्ने अवस्था आएको हो। नत्र, चलाउने जनशक्ति नै नभएको ठाउँमा किन भेन्टिलेटर पठाउँथे!”
 एनएससीएमको मापदण्ड
एनएससीएमको मापदण्ड
क्रिटिकल केयर युनिट (आईसीयू) मा बिरामीको अटुट चिकित्सा निगरानी हुनुपर्ने नेपाली क्रिटिकल केयर विशेषज्ञहरूको संस्था नेप्लिज सोसाइटी अफ क्रिटिकल केयर मेडिसिन (एनएससीएम) को मापदण्ड छ। स्वास्थ्य मन्त्रालयको पूरै बेवास्तामा परेको क्रिटिकल केयर क्षेत्रलाई व्यवस्थित बनाउन एनएससीएमले विश्व स्वास्थ्य सङ्गठन (डब्लुएचओ) को मापदण्ड र विकसित देशहरूको अभ्यासको आधारमा आफ्नै मापदण्ड जारी गरेको हो।
मुख्य रोगको उपचारसँगै काम गर्न छाडेका शरीरका विभिन्न अङ्गलाई कृत्रिम रूपमा चलाइराख्न आईसीयूमा दक्ष जनशक्ति अनिवार्य हुन्छ। आईसीयूमा भर्ना हुने बिरामी जीवन-मरणको दोसाँधमा हुने भएकाले अन्य विभागभन्दा त्यहाँ धेरै जनशक्ति चाहिन्छ।
आईसीयूमा चौबीसै घन्टा कृत्रिम श्वास-प्रश्वास (मेकानिकल भेन्टिलेसन), हेमोडायलासिस लगायत सेवाका साथै रक्तचापका औषधि उपलब्ध हुनुपर्छ। त्यस्तै, आवश्यक उपकरण चलाउन र औषधि दिन क्रिटिकल केयर फिजिसियन, क्रिटिकल केयर नर्स, फिजियोथेरापिस्ट, डायटिसियन, फर्मासिस्ट र सहयोगी स्वास्थ्यकर्मीहरूको चौबीस घन्टे सेवा चाहिन्छ।
एनएससीएमको मापदण्ड अनुसार आईसीयूको नेतृत्व क्रिटिकल केयर फिजिसियनले गर्नुपर्छ। तर, काठमाडौं उपत्यका बाहेकका सरकारी अस्पतालमा जनरल सर्जन, एनेस्थिजियोलजिस्ट लगायतले आईसीयूको जिम्मेवारी सम्हालिरहेका छन्। धेरैजसो अस्पतालमा यो जनशक्तिको पनि अभाव छ।
नेपालगञ्जको भेरी अस्पताल, विराटनगरको कोशी अस्पताल, पोखराको सङ्क्रामक रोग अस्पताल, वीरगञ्जको नारायणी अस्पताल, धनगढीको सेती प्रादेशिक अस्पताल लगायत रिफरल सेन्टरमा लेभल-थ्री आईसीयू छैन। कोशी बाहेकका अस्पताल त क्रिटिकल केयर फिजिसियन विना नै चलिरहेका छन्।
“खासमा, क्रिटिकल केयरका बिरामीको मृत्यु हुँदा अवस्था नै अन्तिम थियो भनेर मान्छेहरूले उति ध्यान दिंदैनन्,” भेरी अस्पतालका एनेस्थिजियोलजिस्ट पारस पाण्डे भन्छन्, “महामारीमा मापदण्ड नपुगेका आईसीयूहरूमा उपचार नपाएर बिरामी मरेको सम्झँदा पापबोध हुन्छ।”
सुदूरपश्चिमका नौ जिल्लाको रिफरल सेन्टर सेती प्रादेशिक अस्पतालमा २० वटा सामान्य आईसीयू चलाउन जम्मा तीन जना एनेस्थिजियोलजिस्ट छन्। “कम्तीमा नौ जना भए २० बेड आईसीयू चलाउन केही सजिलो हुन्थ्यो,” एनेस्थिजियोलजिस्ट कपिल गौतम भन्छन्, “तर, उपकरण अनुसार जनशक्ति बढाउनेमा सम्बन्धितहरूको ध्यान गएको देखिएन।”
पोखराको सङ्क्रामक रोग अस्पतालमा एक मात्र एनेस्थिजियोलजिस्ट छन्, डा. सचिन कोइराला। पूरै शहरमा एक जना मात्र एनेस्थिजियोलोजिस्ट हुँदा सिकिस्त बिरामीलाई गुणस्तरीय सेवा कल्पनाको विषय बनेको छ। आफू जस्ता कम्तीमा चार जना एनेस्थिजियोलजिस्ट भए सेवाग्राहीलाई अहिलेको भन्दा केही सजिलो हुने डा. कोइराला बताउँछन्।
मापदण्ड अनुसार लेभल-थ्री आईसीयू नहुँदा बिरामीका लागि गुणस्तरीय क्रिटिकल केयर त्यसै पनि कल्पनाको विषय बनेको उनी बताउँछन्। “बिरामीले सेवा पाउन मुश्किल हुने वा नपाउने यथार्थको साक्षी बनेर बस्नुपरेको छ,” उनले भने।
अकस्मात् अस्पताल ल्याइने (इमर्जेन्सी) बिरामीको उपचार जनरल फिजिसियनले नभई क्रिटिकल केयरका फिजिसियनले गर्नुपर्ने एनएससीएमको मापदण्ड छ। क्रिटिकल केयरका चिकित्सकको सेवा १५ मिनेट ढिलो हुँदा इमर्जेन्सीका बिरामीको ज्यान तल-माथि पर्न सक्ने भेरी अस्पतालका एनेस्थिजियोलजिस्ट डा. पाण्डे बताउँछन्। कोभिड-१९ महामारीको दोस्रो लहरको शुरूमा ठूलो मानवीय क्षति देखेका उनी भेरीको क्रिटिकल केयर युनिटमा काम गर्ने एक्ला एनेस्थिजियोलजिस्ट हुन्। दुई एनेस्थिजियोलजिस्ट दरबन्दी भएको उक्त अस्पतालमा दुवै पद रिक्त छन्। करारका डा. पाण्डेले आईसीयू र अपरेशन थिएटर धानिरहेका छन्।
महामारीको उत्कर्षमा कर्णाली स्वास्थ्य विज्ञान प्रतिष्ठानबाट एनेस्थिजियोलजिस्ट डा. प्रवीण मिश्रको टोली आएर केही समय सहयोग गरेको डा. पाण्डेले बताए। उनका अनुसार, भेरीमा बिरामीको चाप अनुसार सेवा दिन कम्तीमा १० जना क्रिटिकल केयर विशेषज्ञ चाहिन्छ। तर, नेपालगञ्ज कोरोनाको ‘हटस्पट’ बनेको वेला भेरी अस्पतालले स्वास्थ्य मन्त्रालयसँग गरेको जनशक्तिको माग अझै पूरा भएको छैन।
“सामान्य अवस्थामै यहाँ म जस्ता पाँच एनेस्थिजियोलजिस्ट चाहिने हो,” डा. पाण्डे भन्छन्, “कोरोनाको ‘हटस्पट’ बनेको वेला एक्लो म र बिरामीहरूको हालत के भयो होला, आफैं अनुमान गर्न सक्नुहुन्छ।”
१५ जना जनरल फिजिसियन कार्यरत वीरगञ्जको नारायणी अस्पतालमा क्रिटिकल केयरमा दुई जना एनेस्थिजियोलजिस्ट छन्। तीमध्ये पनि एक जना भर्खरै करारमा थपिएका हुन्। महामारीकालमा एक्लै खटिएका कन्सल्टेन्ट एनेस्थिजियोलजिस्ट डा. प्रभात अधिकारी क्रिटिकल केयरमा जनशक्तिको यति अभाव हुँदा पनि सम्बन्धित निकायले चासो नदेखाएको दुःख सुनाउँछन्।
२०७७ साउनमा वीरगञ्ज कोरोनाको ‘हटस्पट’ बन्दै थियो। कोरोना सङ्क्रमणबाट मानिस मर्न थालेकाले नेपालमा त्रास फैलिंदै थियो। त्यही वेला डा. अधिकारी सङ्क्रमित भएर आइसोलेसनमा बसे। तर, सिकिस्त सङ्क्रमितको चाप यति बढ्यो कि उनले ड्युटीमा नखटिई धरै पाएनन्।
क्रिटिकल केयरमा काम गर्ने जनशक्ति नहुँदा त्यो बाध्यता आइपरेको उनी सुनाउँछन्। “डेढ वर्षपछि अहिले पनि अवस्था त्यही छ,” उनी भन्छन्, “हाम्रो क्रिटिकल केयर क्षेत्रको दुर्दशा भनिनसक्नु छ। महामारी फेरि बढ्यो भने जनतालाई कसले बचाउने हो, थाहा छैन।”
उता, कोशी अस्पतालका क्रिटिकल केयर फिजिसियन रूपेश गामी जीवनदायी उपकरण थन्क्याएर राख्नुपर्ने दु:खद स्थिति रहेको बताउँछन्। “महामारीमा भएका उपकरण पनि चलाउन नसक्दा बाँच्न सक्ने सबै बिरामीलाई बचाउन नसकेको यथार्थ हो,” उनी भन्छन्, “कमिशन खान उपकरण किन्ने, तर जनशक्ति नथप्ने विडम्बना छ।”
३०० बेडको लुम्बिनी प्रादेशिक अस्पतालमा कोशीकै हाल भयो। ३० बेडको आईसीयू रहेको लुम्बिनी अस्पतालमा सर्जरी र कोभिड-१९ आईसीयूमा गरी नौ एनेस्थिजियोलजिस्टको दरबन्दी रहेकोमा चार जना कार्यरत छन्। यीमध्ये एक जना मात्र सरकारी दरबन्दीका हुन्।

अस्पतालका मेसु डा. राजेन्द्र खनाल सामान्य अवस्थामा पनि कम्तीमा १० जना एनेस्थिजियोलजिस्ट चाहिने बताउँछन्। आईसीयूको नीतिगत मापदण्ड नबन्दा देशभर यस्तै भद्रगोल रहेको उनी बताउँछन्। “न छुट्टै क्रिटिकल केयर युनिट छ, न त पुग्दो जनशक्ति,” डा. खनाल भन्छन्, “यस्तोमा बिरामीले गुणस्तरीय उपचार सेवा पाउने कुरै भएन।”
देशभरका सरकारी अस्पतालमा कार्यरत क्रिटिकल केयरका न्यून जनशक्ति गत महामारीमा उपचारभन्दा बिरामीको मृत्युको साक्षी बन्नुपरेको यो अवस्थाले देखाउँछ।
मापदण्ड पूरा नगरी आईसीयू
नेप्लिज सोसाइटी अफ क्रिटिकल केयर मेडिसिन (एनएससीएम) का अनुसार, देशभर जम्मा २६ जना क्रिटिकल केयर फिजिसियन छन्। तीमध्ये बढीजसो काठमाडौंमा कार्यरत छन्।
अधिकांश अस्पतालमा एनेस्थिजियाका चिकित्सकले नै क्रिटिकल केयरको काम गर्नुपरेको छ। एनएससीएमका महासचिव डा. हेमराज पनेरू एनेस्थिजियाका चिकित्सक पनि अपुग रहेको बताउँछन्। उनका अनुसार, अधिकांश अस्पतालमा मापदण्ड अनुरूप लेभल-थ्री आईसीयू छैन, भएकामा पनि जनशक्तिको चर्को अभाव छ।
क्रिटिकल केयर मेडिसिनको मापदण्ड अनुसार आईसीयूमा प्रति दुई बेडका लागि एउटा भेन्टिलेटर र एक बेड बराबर क्रिटिकल केयरको तालीम लिएको एक जना स्टाफ नर्स समेत हुनुपर्छ। त्यस्तै, नेपाल सरकारकै अस्पताल सम्बन्धी मापदण्ड २०७० अनुसार ५० बेडभन्दा बढी क्षमताको अस्पतालमा कुल बेड सङ्ख्याको पाँच प्रतिशत आईसीयू हुनुपर्छ। ठूला अस्पतालमा कुल बेडको कम्तीमा १० प्रतिशतको अनुपातमा लेभल-थ्री आईसीयू बेड हुनुपर्छ। स्वास्थ्य मन्त्रालय अन्तर्गतका कुनै अस्पतालमा यी मापदण्ड पालना भएका छैनन्।
शिक्षण अस्पतालका आईसीयू प्रमुख सुवास आचार्य सरकारले अझै पनि स्वास्थ्य सेवामा क्रिटिकल केयर मेडिसिनलाई छुट्टै विधाका रूपमा नलिंदा समस्या आएको बताउँछन्।
सरकारको स्वास्थ्य निर्देशिकामा आईसीयू सञ्चालनको नेतृत्व कसले गर्ने भन्ने समेत उल्लेख नभएको अवस्थामा बिरामीले क्रिटिकल केयरको अपेक्षा गर्नु नै अमिल्दो कुरा हुन पुगेको डा. आचार्यको भनाइ छ। उनका अनुसार, क्रिटिकल केयर फिजिसियन (इन्टेन्सिभिस्ट) विनाको लेभल-थ्री आईसीयू हुँदैन। त्यसैले पनि नेपालका सरकारी स्वास्थ्य संस्थाहरू एकाधमा बाहेक लेभल-थ्री स्तरको सुविधा र क्रिटिकल केयर फिजिसियन छैनन्।
१० जिल्लाका बिरामी रिफर हुने प्रादेशिक अस्पतालमा बढीमा तीन जना एनेस्थिजियोलजिस्ट छन्। उनीहरूले क्रिटिकल केयरसँगै अपरेशन थिएटरमा पनि काम गर्नुपरेको छ। “एउटै एनेस्थिजियोलजिस्टले अपरेशन थिएटर र आईसीयू भ्याउनु परेपछि दुवैतिरका बिरामीले राम्रो सेवा नपाएर दुर्घटना हुन्छ,” डा. आचार्य भन्छन्, “यो विषयमा सरकारले चासो राखेको खै?”
आईसीयू चलाउन क्रिटिकल केयर फिजिसियन अनिवार्य नगरेको स्वास्थ्य मन्त्रालयले क्रिटिकल केयरमा काम गर्ने नर्सको योग्यता र अनुभवको पनि मापदण्ड तोकेको छैन।
सरकारको चासो त छ, तर उपकरण खरीद गर्नेमा। स्वास्थ्य मन्त्रालयले १४०० एचडीयू, १८० भेन्टिलेटर र २५० आईसीयू थप्ने प्रक्रिया अगाडि बढाएको छ। भएका उपकरण चलाउने जनशक्तिबारे भने कुनै योजना छैन।
सरकारी नीतिमै समस्या
एनएससीसीएमको मापदण्ड अनुसार १० बेडको आईसीयू चलाउँदा आठ घण्टाको सिफ्टमा ड्युटी मिलाउने हो भने ५० जना नर्स चाहिन्छन्। त्यस्तै, १२ घण्टाको सिफ्टमा ४० जना नर्स चाहिन्छ। नेपालका अधिकांश आईसीयूमा यो मापदण्ड पूरा भएको छैन। शिक्षण अस्पतालका आईसीयू प्रमुख डा. आचार्य भन्छन्, “१० बेडको आईसीयूलाई १० जना नर्स दिए पुगिहाल्छ नि भन्ने मानसिकता छ।”
आईसीयू चलाउन क्रिटिकल केयर फिजिसियन अनिवार्य नगरेको स्वास्थ्य मन्त्रालयले क्रिटिकल केयरमा काम गर्ने नर्सको योग्यता र अनुभवको पनि मापदण्ड तोकेको छैन।
क्रिटिकल केयर नर्स एशोसिएशन अफ नेपाल (सीसीएनएएन)की अध्यक्ष कविता सिटौला अरू देशमा दुई वर्ष जनरल वार्डमा काम गरेर क्रिटिकल केयर तालीम लिएपछि आईसीयूमा काम गर्न पाइने बताउँछिन्। नेपालमा भने एसएलसीपछि पीसीएल नर्सिङ पढेका नयाँ जनशक्तिले नै आईसीयूमा काम गरिरहेका छन्।
“यो कारण पनि आईसीयूभित्र अस्वाभाविक घटना भइरहेका छन्,” सिटौला भन्छिन्, “तर, यसलाई बिरामीको अवस्था ज्यादै नाजुक थियो भन्दै सामान्य रूपमा लिने गरिएको छ। यो त ज्यादै डरलाग्दो अभ्यास हो।”
आईसीयूमा डाक्टर र नर्ससँगै हुनैपर्ने जनशक्ति हो- फिजियोथेरापिस्ट। तर, नेपालका कुनै पनि अस्पतालका आईसीयूमा डेडिकेटेड रूपमा फिजियोथेरापिस्ट राखिएका छैनन्।
आईसीयूमा डाक्टर र नर्ससँगै हुनैपर्ने जनशक्ति हो- फिजियोथेरापिस्ट। तर, नेपालका कुनै पनि अस्पतालका आईसीयूमा डेडिकेटेड रूपमा फिजियोथेरापिस्ट राखिएका छैनन्। आईसीयूमा फिजियोथेरापिस्टले ‘मल्टिअर्गन फेलर’ भएका बिरामीका अङ्गहरूको एक्सरसाइज गर्नुपर्छ। त्यस्तो एक्सरसाइजले गम्भीर बिरामीलाई बिसेक गर्छ। तर, अधिकांश सरकारी अस्पतालका आईसीयूमा फिजियोथेरापिस्ट छैनन्।
बिरामीको स्वास्थ्य सुधारका लागि डाइटिसियन र फर्मासिस्टको उपस्थिति पनि आईसीयूमा उत्तिकै जरुरी हुन्छ। डाइटिसिएनले आईसीयूमा चिकित्सकसँगै बसेर बिरामीलाई पोषण पुगेको छ/छैन या बढी भएको छ कि भनेर हेर्छन्।
त्यसै गरी फर्मासिस्टले औषधिको मात्रा मिलाएर दिन्छन्। तर, नेपालका अधिकांश अस्पतालका आईसीयूमा यस्ता जनशक्ति छैनन्। सरकारले क्रिटिकल केयर फिजिसियन, क्रिटिकल केयर नर्स, फिजियोथेरापिस्ट, डाइटिसियन र फर्मासिस्टको दरबन्दी नै नराख्दा आईसीयूहरू विना मापदण्ड चलेका छन्। क्रिटिकल केयर फिजिसियन डा. हेमराज पनेरू क्रिटिकल केयरलाई छुट्टै विधा नमानेसम्म आईसीयूको विकास नहुने बताउँछन्।
“एकातिर दाताले दिएकादेखि सरकारले किनेकासम्म भेन्टिलेटर थन्किएका छन्, अर्कोतिर क्रिटिकल केयर नपाएर धेरै बिरामी मरेको अवस्था छ,” डा. पनेरू भन्छन्, “जनशक्तिको विषयमा कसैको ध्यान नजानु ठूलो दुर्भाग्य भएको छ।”
क्रिटिकल केयर किन अत्यावश्यक छ?
शरीरका विभिन्न अङ्गमा समस्या भएका सिकिस्त बिरामीलाई छिटो उपचार सेवा दिने विधा क्रिटिकल केयर मेडिसिन हो। मुख्य रोगको उपचारसँगै काम गर्न छाडिरहेका शरीरका अङ्गहरूलाई चलिरहन सघाउने कृत्रिम श्वास-प्रश्वास वा मेकानिकल भेन्टिलेसन, रक्तचाप बढाउने औषधि, हेमोडायलिसिस आदि व्यवस्था आईसीयूमा हुनुपर्छ।
चिकित्सकहरूका अनुसार, क्रिटिकल केयर मेडिसिनमा सिकिस्त बिरामीको अङ्गलाई ‘सपोर्ट’ गर्न फोक्सोको समस्या भए भेन्टिलेटर, मिर्गौलामा समस्या भए डायलासिस, रक्तचाप कम भए मुटुलाई सहयोग गर्ने विभिन्न औषधि तत्काल चलाउनुपर्ने हुन्छ। त्यस्तै, दुर्घटनामा अङ्गभङ्ग भएका बिरामीलाई रगत सहित अन्य उपचार तुरुन्त गर्नुपर्छ।
क्रिटिकल केयर फिजिसियन डा. हेमराज पनेरूका अनुसार, उपलब्ध प्रविधि प्रयोग गर्दै लाभदायक औषधिको माध्यमबाट छिटोभन्दा छिटो सिकिस्त बिरामीको सङ्क्रमण नियन्त्रण गर्ने र खराब भएका अन्य अङ्ग समेतलाई सपोर्ट दिएर ज्यान बचाउने काम क्रिटिकल केयरका चिकित्सकहरूले गर्छन्।
यकिन तथ्याङ्क नभए पनि हरेक दिन क्रिटिकल केयरमा बिरामी राख्न शय्या अपुग हुने गरेको शिक्षण अस्पतालका आईसीयू प्रमुख डा. आचार्य बताउँछन्। ल्यानसेट जर्नलमा प्रकाशित ‘ग्लोबल बर्डन अफ डिजिज स्टडी २०१६’ का अनुसार मस्तिष्कको रक्तनलीको रोग, श्वास-प्रश्वासको दीर्घरोग, सडक दुर्घटनामा हुने चोटपटक, समय नपुगी हुने जन्म, आत्महत्या, मुटुको धमनी साँघुरिएर अक्सिजन कम हुने समस्या नेपालमा हुने मृत्युका प्रमुख कारण हुन्। यी सबै किसिमका बिरामीलाई तत्काल चाहिने सेवा भनेकै क्रिटिकल केयर हो।
“दुर्घटना देशभर जहाँतहीं बढिरहेको छ,” डा. पन्त भन्छन्, “यो अवस्थामा देशभर क्रिटिकल केयर सेवा दिने अस्पताल बढ्न जरुरी छ।”
नेपाल इन्जुरी रिसर्चले गरेको अध्ययन अनुसार हेटौंडाको दुई वटा अस्पतालको इमर्जेन्सीमा एक वर्षमा आएका ३३ हजारमध्ये ११ हजार जना चोटपटकका बिरामी थिए। तीमध्ये दुई हजार सडक दुर्घटनाका घाइते थिए।
सडक सुरक्षाविज्ञ डा. पुष्पराज पन्त नेपालका अस्पतालका आकस्मिक कक्षमा आएकामध्ये १० प्रतिशत सडक दुर्घटनाका गम्भीर बिरामी हुने बताउँछन्। उनका अनुसार, तीमध्ये ५० प्रतिशतलाई ट्रमा क्रिटिकल केयर आवश्यक पर्छ। सडक दुर्घटना भएको एक घण्टाभित्रै यस्तो सेवा भएका अस्पतालमा पुर्याउन सके धेरै मृत्यु कम गर्न सकिने उनी बताउँछन्।
“दुर्घटना देशभर जहाँतहीं बढिरहेको छ,” डा. पन्त भन्छन्, “यो अवस्थामा देशभर क्रिटिकल केयर सेवा दिने अस्पताल बढ्न जरुरी छ।”
क्रिटिकल केयरमा नेपालका पहिलो डीएम (एमडीपछि तीनवर्षे कोर्स) डा. प्रमेशसुन्दर श्रेष्ठ कोरोना महामारीले क्रिटिकल केयर विधा र आईसीयूको महत्त्व अझै बढाएको बताउँछन्। नेपाल लगायत दक्षिणएशियाका देशहरूमा फोक्सो, आन्द्रा लगायतको सङ्क्रमण र सडक दुर्घटना बढी हुने भएकाले पनि क्रिटिकल केयर अत्यावश्यक भएको डा. श्रेष्ठको भनाइ छ।
“ठूला दुर्घटनामा करङका हड्डीहरू भाँचिएको, टाउकोभित्र रगत जमेर चेतना कम वा अचेत भएका मानिसलाई क्रिटिकल केयरमै उपचार गर्नुपर्छ,” उनी भन्छन्, “कलेजो, फोक्सो, फियो लगायत अङ्गमा लागेको चोटका कारण रगत जमेर शल्यक्रिया गर्नुपर्ने बिरामीलाई पनि क्रिटिकल केयर नै चाहिन्छ।”
‘स्थानीय तहलाई लेभल-वान’
आईसीयूमा प्रयोगशाला सुविधा सहित क्रिटिकल केयर फिजिसियन, क्रिटिकल केयर नर्स, फिजियोथिरापिस्ट, फर्मासिस्ट, डायटिसियन मात्र नभई अन्य विधा- कार्डियोलोजी, नेफ्रोलोजी, अर्थोपिडिक्सका इन्टेन्सिभिस्ट लगायत स्वास्थ्यकर्मीहरू चौबीसै घण्टा उपस्थित रहनुपर्छ। अर्थात्, क्रिटिकल केयरमा विशिष्टीकृत जनशक्ति र उपकरण चाहिन्छ।
उपकरण जम्मा गर्नमा मात्र चासो दिएको संघीय सरकारले देशभरको क्रिटिकल केयर सेवालाई भद्रगोल बनाएको छ। यसमा स्थानीय सरकारहरूको के भूमिका हुन सक्छ?
“विशिष्टीकृत जनशक्ति र अर्बौं रकम लाग्ने क्रिटिकल केयर सेवा अहिलेलाई स्थानीय तहले धान्ने देखिन्न,” क्रिटिकल केयरका फिजिसियन डा. हेमराज पनेरू भन्छन्, “केन्द्रीय स्तरको अस्पतालले नै क्रिटिकल केयरलाई बेवास्ता गरेको अवस्थामा स्थानीय तहबाट यस्तो आशा गर्नु महत्त्वाकाङ्क्षी मात्र हुन जाला।”
क्रिटिकल केयरको विकास स्वास्थ्यका अन्य विधासँगै गर्नुपर्ने उनको धारणा छ। बरु, फरक फरक ठाउँका नागरिकले समान क्रिटिकल केयर पाउन रेफरल प्रणाली सुधार गर्नुपर्ने उनी बताउँछन्। “रेफरल प्रणाली नसुधारे गाउँका मानिसले क्रिटिकल केयर पाउनु अहिले जस्तै असम्भव भइरहन्छ,” डा. पनेरू भन्छन्।
“उपयुक्त उपचार शुरू गर्ने समय बाटैमा गुज्रिंदा बचाउन सकिने बिरामी पनि अकालमै मृत्युको मुखमा पुग्छन्,” डा. आचार्य भन्छन्, ‘रेफरल प्रणाली सुधारेर आईसीयूहरूबीच समन्वय बढाउन सकिन्छ।”
त्यसैले स्थानीय तहले आफू मातहतका वा आफ्नो क्षेत्रका अस्पतालमा लेभल-वानका आईसीयूको जिम्मा लिने र आवश्यकता अनुसार त्यहाँबाट लेभल-टू वा लेभल-थ्रीका अस्पतालमा रेफर हुने हो भने क्रिटिकल केयर सेवामा सुधार हुन सक्ने देखिन्छ।
तर, यसका लागि देशभरको आईसीयू सेवा प्रणालीबीच समन्वय हुनुपर्ने शिक्षण अस्पताल महाराजगञ्जका आईसीयू प्रमुख डा. आचार्य बताउँछन्। उनका अनुसार, अहिले देशभरका आईसीयूबीच कुनै समन्वय छैन। आपत् परेका बिरामी आफैं एकबाट अर्को अस्पतालमा जान्छन्। त्यस क्रममा बाटोमै मृत्यु हुने वा गएको अस्पताल पुग्दा पनि आईसीयू नपाउने समस्या छ।
“उपयुक्त उपचार शुरू गर्ने समय बाटैमा गुज्रिंदा बचाउन सकिने बिरामी पनि अकालमै मृत्युको मुखमा पुग्छन्,” डा. आचार्य भन्छन्, ‘रेफरल प्रणाली सुधारेर आईसीयूहरूबीच समन्वय बढाउन सकिन्छ।”
हाललाई स्थानीय तहमा लेभल-थ्री आईसीयू सञ्चालन लगभग असम्भव हुने भएकाले तिनीहरूको स्वास्थ्य पूर्वाधार अनुसार लेभल-वान र टू आईसीयू राखेर रेफरल प्रणाली सुधार गर्नुपर्ने डा. पनेरू बताउँछन्। उनका अनुसार, लेभल-वानको आईसीयूमा उपचार नहुने बिरामीलाई टू र त्यहाँ उपचार नहुनेलाई थ्रीमा रेफर गरेर पनि धेरैलाई बचाउन सकिन्छ।
“आकस्मिक सेवा चाहिने सबै बिरामीलाई लेभल-थ्री आईसीयू चाहिन्न,” उनी भन्छन्, “लेभल-वान र टूले नधानेकाहरूलाई रेफर गर्न सक्ने प्रणाली चुस्त बनाउनुपर्छ।”
उनका अनुसार, लेभल-वानमा ‘मल्टी अर्गान’ फेल नभएका, सर्जरी गर्नु नपर्ने चोटपटक लागेका बिरामीलाई जटिलता नहोस् भनेर अक्सिजन सहित ‘क्लोज मनिटरिङ’ मा राखिन्छ। यसमा अक्सिजन र मुटुको चाल नाप्ने जनशक्ति चाहिन्छ। लेभल-टूमा कुनै एक अङ्ग फेल भएका बिरामीलाई कृत्रिम उपाय सहित स्वास्थ्यकर्मीहरूको प्रत्यक्ष निगरानीमा निश्चित समय उपचार हुन्छ।
प्राथमिक तहका स्वास्थ्य संस्थामा लेभल-वान, अञ्चल र जिल्ला अस्पतालमा लेभल-टु तथा विशिष्टीकृत जनशक्ति, प्रविधि र प्रयोगशाला आवश्यक पर्ने लेभल-थ्री आईसीयू प्रादेशिक अस्पतालमा खोल्दै जान सकिने डा. पनेरू बताउँछन्। उनी भन्छन्, “सँगसँगै रेफरल प्रणालीलाई चुस्त बनाउन जाने हो।”
(खोज पत्रकारिता केन्द्रका लागि)
 सर्च गर्नुहोस्
सर्च गर्नुहोस्

